SQLITE NOT INSTALLED
Зачем соблюдать диету при пониженной кислотности?
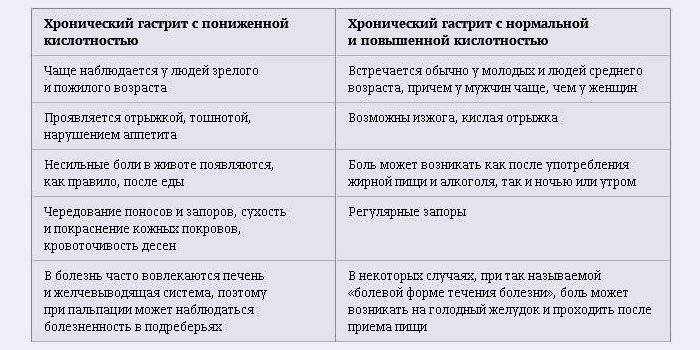
Кислотность желудочного сока — один из показателей общего здоровья. Мы не задумываемся о значимости этого показателя, пока все в норме. Стоит же этому показателю превысить норму или оказаться ниже необходимого, как проблемы с пищеварением скоро дают о себе знать. Очевидно, что содержание в желудочном соке соляной кислоты сверх нормы ведет к разъеданию слизистых оболочек. Отсюда воспаления и изъязвления. Но что же идет не так, когда соляной кислоты в желудочном соке не хватает? Опасаться следует атаки болезнетворной микрофлоры и недостаточной секреторной активности желудка, а значит, диспепсических расстройств и неполного расщепления пищи.
Течение пищеварительных процессов определяется концентрацией желудочного сока, а его состав формируется в две стадии. Слизистая оболочка желудка содержит две группы желез. Первая вырабатывает непосредственно соляную кислоту, а вторая — нейтрализующие ее бикарбонаты. Вследствие их смешения и формируется кислотный баланс желудочного сока. При пониженной кислотности желудочного сока наблюдается:
- неполное переваривание питательных веществ, особенно белков, из-за чего потребляемая пища не раскрывает весь потенциал питательной ценности;
- ослабление местного иммунитета и проникновение в пищеварительный тракт патогенной микрофлоры — отсюда расстройства желудка;
- дисфункция ферментов, а значит, пища перевариться недостаточно и начнет бродить — отсюда метеоризм, отрыжка, запах изо рта и дискомфорт/боли в животе;
- интоксикация организма, поскольку пища в пищеварительном тракте переваривается не полностью, иммунная защита организма ослаблена и он подвергается атакам бактерий — отсюда выработка и скопление шлаков и токсинов, вплоть до выраженных пищевых отравлений.
Чаще гастрит с пониженной кислотностью развивается у лиц зрелого и пожилого возраста, но и среди молодежи встречается. Глобально следствие проблемы можно сформулировать, как недостаточное переваривание пищи, недостаточное усвоение организмом питательных веществ и витаминов, невозможность противостоять агрессивной микрофлоре. Очень часто гипоацидный гастрит сочетается с гиповитаминозами (группы В, С). Пациенты жалуются на общую слабость и недомогание, неудовлетворительное состояние кожи, волос, ногтей, боли в животе и диспепсические расстройства.
Переработка пищеварительным трактом попадающей в него пищи при условии недостаточного содержания соляной кислоты сопровождается:
- отрыжкой или позывами к отрыжке,
- нарушениями стула — учащенная дефекация (понос при этом) или же задержки опорожнения кишечника (то есть запоры);
- подташнивание и изжога.
Постоянно терпеть такое состояние нет мочи, а даже если кто и сочтет это возможным для себя, он рискует столкнуться с обострениями гастрита, тяжелыми формами гиповитаминоза и всяческими осложнениями от дуоденита до злокачественных новообразований.
Решение проблемы и просто и сложно одновременно. С одной стороны в фармацевтических препаратах почти нет смысла, медикаментозная терапия может быть дополнением, а не основой для нормализации пониженной кислотности желудочного сока. С другой стороны соблюдать диету не так просто, как кажется, — она оказывается едва ли ни пожизненной, отклонение по некоторым позициям сопровождается резким ухудшением самочувствия.
Заместительная терапия
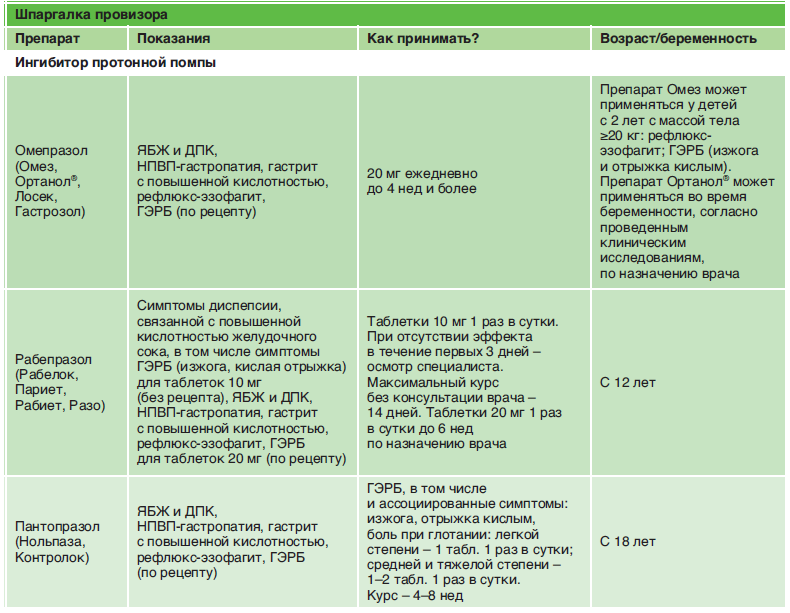
Теперь о лекарствах. С учётом хронического гастрита с пониженной кислотностью обязательно используйте средства заместительной терапии. Это позволит наладить хорошее желудочное пищеварение, при котором желудок станет переваривать белковую пищу. Препаратами заместительной терапии могут быть натуральный желудочный сок, ацидин-пепсин, абомин, плантаглюцид.
- Натуральный желудочный сок, препарат животного происхождения по составу соответствует желудочному соку человека. Принимайте 1-2 ст. ложки во время или после еды 2-3 раза в день.
- Ацидин-пепсин — таблетки 500 мг перед употреблением растворите в 50-100 мл воды, выпейте во время еды. Эти препараты лучше пить через соломинку.
- Абомин принимайте по 1 таблетке 2 — 3 раза в день во время еды в течение 1- 3 месяцев.
- Плантаглюцид – экстракт листьев подорожника, гранулы для приготовления суспензии. В четверти стакана теплой воды растворите 0,5-1 ч. ложку гранул, пейте за 30 минут до еды 2-3 раза в день. Курс — 3-4 недели.
- Полезны также настой плодов шиповника, капустный, морковный, томатный соки. Разведите 0,5 стакана сока кипяченой водой в пропорции 1:1, пейте за 20 – 30 минут до еды 2-3 раза в день. Каждые пару недель соки чередуйте. Приготовление настоя шиповника: залейте с вечера в термосе 2 ст. ложки плодов 0,5 л кипятка. На следующий день выпейте в 3 приёма за полчаса до еды.
Обращаю внимание, некоторые препараты, назначаемые при хронических заболеваниях, могут изменять вкусовые рецепторы. Спросите об этом у своего врача
И последнее. Возьмите за правило — давать желудку пищу всегда, когда он попросит. Есть, чтобы жить!
Желаю здоровья!
Симптомы и признаки гастрита
Различают пониженную и повышенную кислотность – этим объясняют разницу в симптоматике заболевания. Острая форма и обострение хронической формы проявляется типичными симптомами:
- Болезненность. Боль локализуется в эпигастральной зоне. Боль носит постоянный ноющий характер, реже она бывает периодической и схваткообразной и чередуется с режущими приступами.
- Изжога. Этот симптом характерен для рефюкс-гастритов. Еще она часто появляется при поражениях, вызванных повышенной кислотностью.
- Тошнота, рвота — организм так пытается снизить избыточную кислотность.
- Вздутие живота. Оно появляется из-за повышенного газообразования в кишечнике, которое возникает, если пища не была обработана необходимыми ферментами и кислотой. В кишечник поступает
избыток необработанных органических веществ. Это ведет к усилению активности микрофлоры и повышению выделения газов. - Изменение аппетита. Повышение аппетита происходит при гастрите с повышенной кислотностью, та как содержание кислоты в желудке после еды временно снижается. При низкой кислотности и выраженном поражении слизистой — пища усиливает боль, что приводит к снижению аппетита.
Хронический гастрит не проявляется выраженными симптомами. Часто больной совсем ничего не ощущает. Может нарушаться процесс пищеварения — он проявляется в виде нестабильности стула, повышении газообразования. У больного присутствует постоянная тяжесть в животе.
Чому болить шлунок?
Існує безліч захворювань, які провокують больові відчуття в шлунку або біля нього. Для лікаря важливо визначити характер і локалізацію болю. Ось перелік деяких захворювань і опис характеру супутніх больових відчуттів:
- панкреатит, холецистит і виразкова хвороба дванадцятипалої кишки викликають різку біль в районі шлунку. Біль, яку хворі характеризують, як гостру, зазвичай говорить про перфорацію виразки. Таке може статися при виразці шлунка або дванадцятипалої кишки;
- гастрит і виразка шлунка зазвичай супроводжуються відчуттям печіння в епігастрії (частина черевної порожнини нижче грудної кістки). Якщо процес хронізується, то біль стає тупим і ниючим. При гастриті і виразці явно простежується взаємозв’язок з прийманням їжі: больові відчуття з’являються через пару годин після їжі або на голодний шлунок;
- біль «стріляє», недовга (пару секунд), що виникає при вдиху або швидкому вставанні з ліжка, характерна для спазму діафрагми. Провокує спазм порушення кровопостачання діафрагми;
- пацієнти зі злоякісними новоутвореннями в шлунку скаржаться на слабкі, однак постійні болі. Якщо пухлина метастазувала в підшлункову залозу, то біль перетворюється в біль, що оперізує;
- для отруєнь характерна різкий, сильний, переймоподібний біль в будь-якій частині живота;
- коліт (запалення товстого кишечника) супроводжується інтенсивним болем у верхній частині живота, яка зазвичай слабшає через кілька днів, але не зникає повністю.
Це найбільш поширені причини болю в животі. Точний діагноз може поставити тільки лікар після певних діагностичних досліджень. Крім перерахованих вище станів, біль виникає при розшаруванні черевної аорти, травмі після удару в область шлунка і кишечника. Бувають випадки, коли біль від інфаркту переміщається в епігастральній ділянці.
Основні симптоми гастриту шлунка: печія, блювання, відрижка, часте виділення газів, здуття живота, головний біль, прискорене серцебиття, запаморочення, підвищене слиновиділення або сильна спрага, хронічний гастрит протікає мляво.
Деякі захворювання вимагають швидкого реагування і негайного оперативного втручання, щоб врятувати життя хворого. Наприклад, якщо вчасно не провести операцію при перфорації виразки шлунка або дванадцятипалої кишки, розвиваються ускладнення (перитоніт, сепсис), які безпосередньо загрожують життю хворого.
Важливо! При болях в животі будь-якої локалізації не можна пити знеболюючі препарати. Характер болю підкаже лікарю який орган перевірити, а самостійне зникнення болю може говорити, що патологічний процес, який прогресує і потрібно терміново щось робити, хоча суб’єктивно пацієнтові буде здаватися, що йому полегшало. Подібний стан може спостерігатися при розриві апендициту.
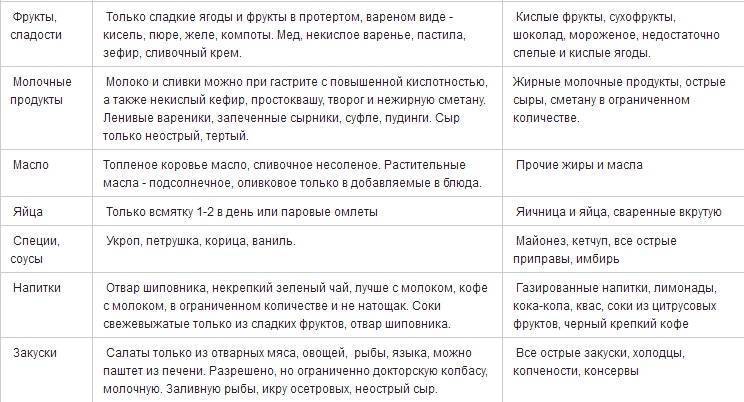
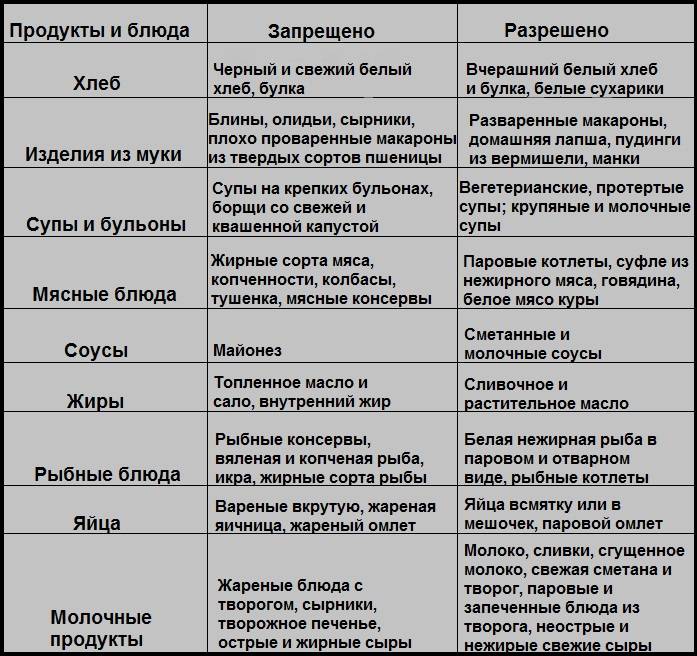
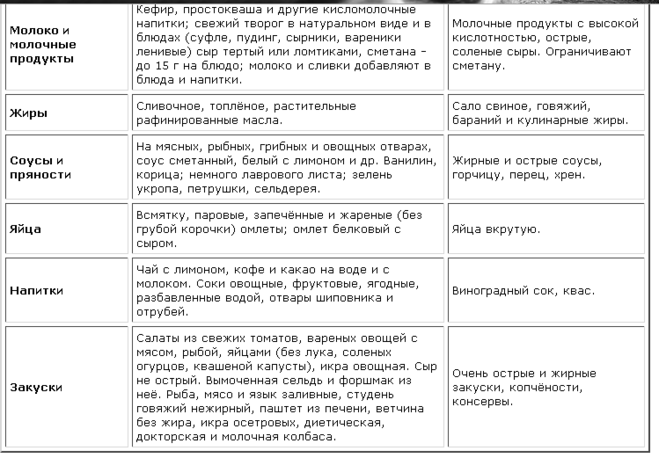
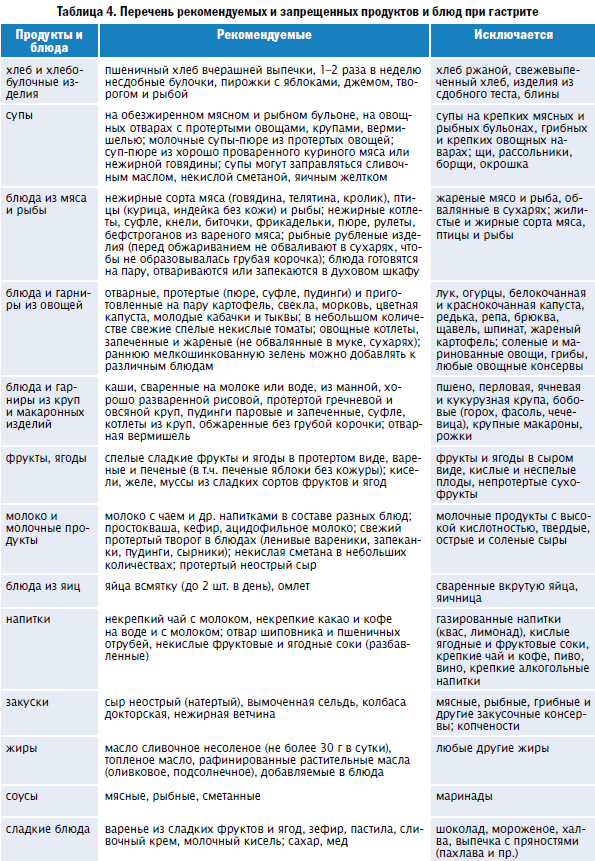
Продукты, повышающие кислотность
При повышенной кислотности желудка лучше отказаться от продуктов и блюд, которые еще больше ее повысят. Сюда относят такие хлебобулочные изделия:
- сдобные булки
- свежая выпечка из пшеничной муки высшего сорта
- пирожки (особенно жаренные)
- слоеное тесто и все изделия из него
- пицца
- чебуреки и хачапури
- пирожные и торты
Слизистую желудка раздражает такая пища:
- кукуруза
- орехи и семечки
- снеки и чипсы
- сухари с солью
- полуфабрикаты и еда быстрого приготовления
- копчености (копченый сыр, например)
- фаст-фуд
Запрещены при повышенной кислотности:
- сало
- красное мясо
- животные субпродукты (например, почки)
- колбасы и сосиски
- кислые фрукты
- соки на основе кислых фруктов
- масляные кремы
- шоколад
- десерты, в составе которых есть орехи, которые покрыты глазурью
- сладости с консервантами и синтетическими красителями
- мороженное
Нежелательно употребление таких продуктов при повышенной кислотности желудка:
- соусы
- пряности и специи
- бульоны и подливы
- маринады
- аджика
- майонез и кетчуп
- алкогольные напитки (также нужно отказаться от курения)
- энергетики
- любые напитки с газом
- какао и кофе
- горячий шоколад
- соления
Диеты нужно придерживаться строго, пока наблюдается обострение симптоматики. Небольшие отступления возможны, когда человек чувствует себя легче.
Питание после инсульта
В своем письме женщина пишет о перенесенном недавно инсульте, а также хроническом атрофическом гастрите и дефиците массы тела. К сожалению, автор не сообщила, каким был вес до болезни, когда понизился и насколько, чем питается, соблюдает ли диету, на фоне каких сопутствующих заболеваний случился инсульт, что из лекарств принимает… Эта информация позволила бы сделать наш разговор более предметным.
Перед постинсультными пациентами всегда стоят две задачи – восстановиться после инсульта и не допустить повторного. Специальной диеты для таких больных не существует. Питание корректируется индивидуально с учетом показателей артериального давления, выраженности атеросклеротических изменений сосудов и уровня холестерина в крови, поскольку у пациентов с хроническими сосудистыми заболеваниями он часто повышен. В частности, гипертоникам для снижения холестерина неврологи назначают специальные препараты — статины и рекомендуют ограничить потребление жиров до 75-80 г в сутки, при этом, чтобы половина приходилась на растительное масло.
Советую учитывать эти особенности питания, если уровень холестерина повышен. Замечу также, что у больных, страдающих гипертонической болезнью и перенесших инсульт, чаще бывает избыточный вес, который необходимо снижать. У автора письма — дефицит массы тела определяется самочувствием.
Основные принципы питания
Независимо от формы воспаления, процесс питания организовывают с учётом следующих правил:
-
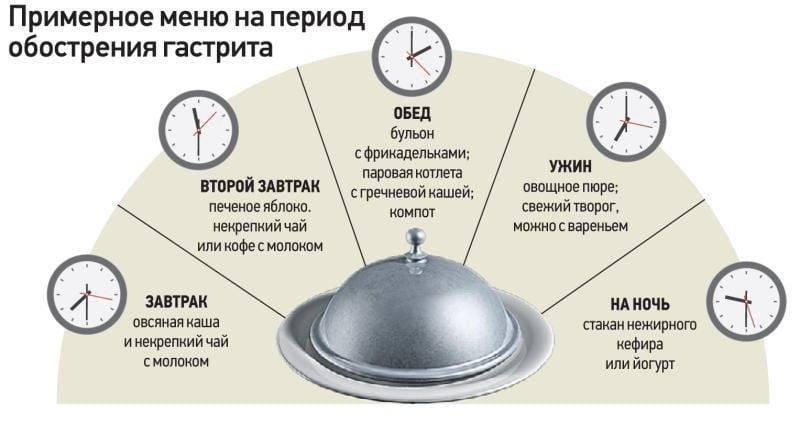
Дробность. Пищу необходимо принимать 5-6 раз в сутки очень маленькими порциями (не более 180 г еды в один приём).
-
Блюда необходимо максимально измельчать в процессе приготовления, а затем и при пережёвывании. Это облегчит процесс усвоения.
-
В первые 1-2 месяца блюда готовят путём варки или тушения. Жареная еда категорически противопоказана.
-
Запрещены любые соленья, копчения, жирные соусы и приправы. Также недопустимы спиртные и газированные напитки.
-
Овощи и фрукты употреблять без кожуры.
-
Еда должна быть тёплой (всё горячее и холодное сильно раздражает желудок).
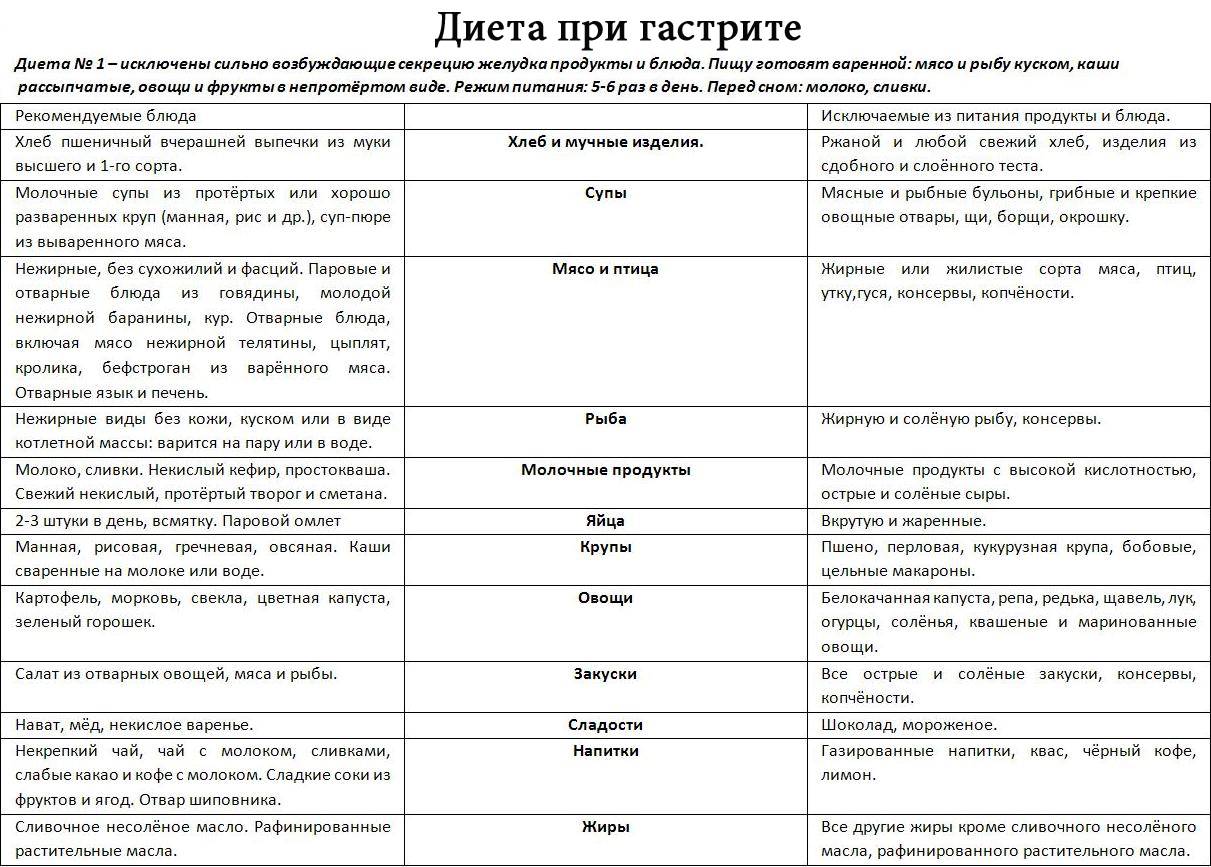
Столы по Певзнеру при гастрите
Мануил Исаакович Певзнер — известный советский терапевт, один из основоположников диетологии в СССР. Известен, прежде всего, разработкой специальных диет по группам заболеваний. Диета Певзнера включают 15 лечебных схем питания, каждая из которых применяется при том или ином заболевании и состоянии.
При запорах рекомендованы 1 и 2 стол по Певзнеру. Первый стол по Певзнеру применяется при язвенных заболеваниях желудка, а также при гастритах с пониженной кислотностью. Стол № 2 — это питание при хронических гастритах с пониженной кислотностью и хронических колитах.
Общие принципы схем питания при 1 и 2 столах по Певзнеру соответствуют вышеуказанным требованиям по питанию при гастритах.
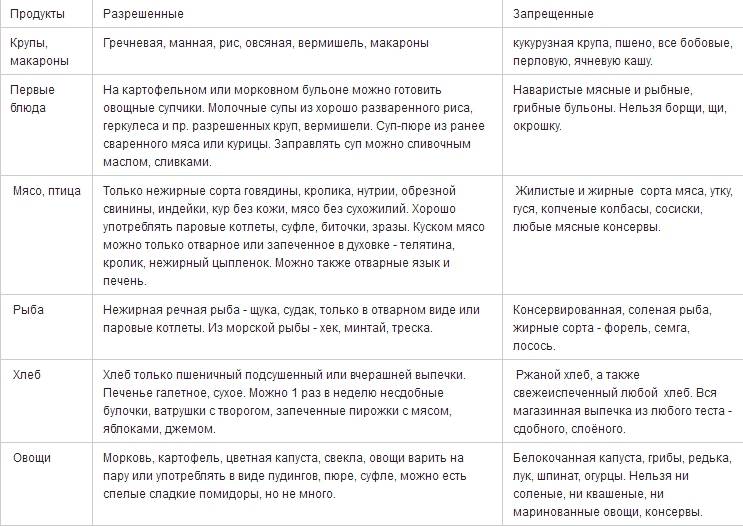
Первый стол по Певзнеру:
- Разрешено употреблять подсушенный и черствый пшеничный хлеб. Допустима выпечка из бездрожжевого теста.
- Можно есть овощные и молочные супы с добавлением круп (кроме пшена). Готовить супы нужно с перетертыми ингредиентами.
- Исключить потребление жирных сортов мяса.
- Не разрешается употребление капусты.
- Исключаются кислые овощи и фрукты.
- В рацион питания можно включить нежирные сорта птицы и рыбы.
- В небольших количествах допустимо употребление варенья и джема.
- Разрешено употребление растительного масла (предпочтительно — оливкового).
Важно! Первый стол по Певзнеру исключает употребление консервированной пищи. Это не только рыбные или мясные консервы, но даже домашняя консервация (в том числе, овощная)
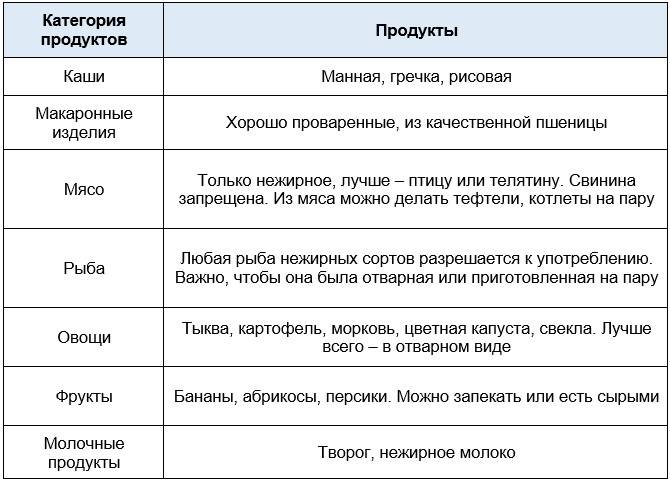
Второй стол по Певзнеру:
- Разрешен подсушенный или черствый хлеб, кроме черного. Допускается бездрожжевая выпечка.
- Можно есть овощные супы с крупами.
- Допускаются нежирные сорта птицы, мяса и рыбы. Готовить мясные и рыбные блюда нужно путем варки, запекания или готовки на пару.
- Разрешены каши из хорошо разваривающихся круп.
- Допускается употребление кисломолочных продуктов (кефира, простокваши).
- Можно есть отварные овощи, кроме редьки и сладкого перца.
- Из напитков разрешены компоты, кисели, некрепкий чай, некрепкий натуральный кофе.
Важно! Как и при первом столе, старайтесь перетирать пищу. Блюда должны быть теплыми — комфортными для слизистых желудочно-кишечного тракта
Некоторым пациентам с гастритами врачи также назначают и стол № 5 по Певзнеру. Эта схема питания предназначена при заболеваниях печени, желчного пузыря и желчевыводящих путей. Если гастрит протекает на фоне заболеваний печени и желчного пузыря системы, то это накладывает некоторые дополнительные ограничения. Например, при гастритах на фоне заболеваний печени и желчного пузыря более жесткие ограничения, касающиеся жирных продуктов, в том числе яиц, сливочного и растительного масел.
За стол садитесь с аппетитом
Сказанное ниже справедливо не только тогда, когда используется диета при атрофическом гастрите, а вообще. Блюда должны вызывать аппетит. Хотя у пожилых людей может возникать приступ голода, всё же чаще они садятся за обеденный стол без желания и удовольствия. Для улучшения аппетита добавляйте в пищу немного любимых специй, лука, чеснока, кислых фруктов.
В питании должно быть достаточно животных и растительных белков. Старайтесь разнообразить блюда — в недельное меню вводите различные крупы, макаронные изделия, бобовые, овощи, фрукты. Предпочтение отдавайте легкоусвояемой еде — рыбе, птице, яйцам, кисломолочным продуктам.
Корректируют массу тела углеводы — вчерашний хлеб, каши, сухофрукты — а также животные и растительные жиры. В вашем меню — сливочное масло, сметана, сыр, растительное масло (не менее 1 ст. ложки в день), орехи, семечки.
Не забывайте о продуктах — источниках витаминов. Напомню, витамин С содержат овощи, фрукты, ягоды, особенно черная смородина, облепиха и шиповник. Витамины D и Е — нерафинированное растительное масло, яичный желток, печень. Витамины группы В – черный хлеб, орехи, цельные зерна, рис, горох, капуста, молоко, мясо.
Пациентам с сердечно-сосудистыми патологиями необходимы продукты, богатые калием и магнием. Много калия содержат курага, черная смородина, изюм, чернослив, картофель, зеленый горошек, а магний – отруби, гречка, фасоль. Источники фосфора, цинка, кальция, железа — цветная капуста, огурцы, грецкие орехи, пшеница, рыба, печень, мясо.
Коротко о диете
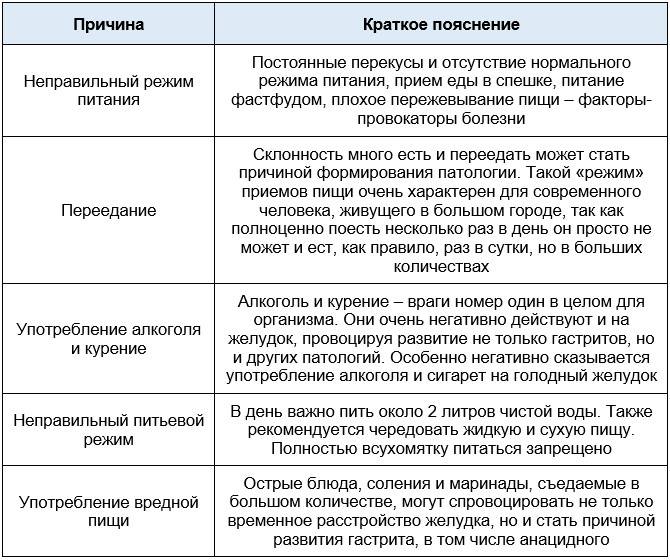
Причина проблем с пищеварением иногда остается для нас загадкой. Мы о них и не подозреваем, пока не появятся явные симптомы, меняющие качество нашей жизни. Факторы риска повышенной кислотности:
- редкие или несистематические приемы пищи
- перекусы неподходящими продуктами
- излишний прием пищи (большие порции)
- еда «на ходу»
- фаст-фуд (Макдональдс и пр.)
- полуфабрикаты
Крепкие наваристые бульоны (даже грибные) при диете людям с повышенной кислотностью противопоказаны. Хотя некоторые горе-специалисты советуют «горяченькое». Если состояние обострилось (симптомы усугубились), замените рассольники и борщи на кремы-супы и супчики слизистой структуры, для приготовления которых берут такие крупы как рис или овсянка.
Для готовки еды предпочитайте овощи с минимальным содержанием клетчатки:
- морковь
- картошка
- тыква
Не рекомендуются такие овощи:
- щавель
- редис
- белокачанная капуста
- редис
- имбирь
Фрукты при повышенной кислотности допустимы, но они должны быть больше сладкими, чем кислыми. При обострении симптоматики нельзя кушать сырые фрукты, их запекают или отваривают, в интернете есть рецепты даже фруктовых супов, которые подойдут людям с повышенной кислотностью. Можно пюрировать фрукты или делать из них суфле.
Мясо в диете при повышенной кислотности можно, но только не жирные сорта. Мясо можно приготовить такими способами:
- варение на пару (или в пароварке)
- тушение
- отваривание
Ни в коем случаев при проблемах с кислотностью нельзя кушать жирное мясо (например, жирные части свинины и кролика). Нельзя использовать такой способ обработки мяса как жарка. Жирные блюда вредны тем, что такая еда долгое время находится в ЖКТ, что может ухудшить состояние человека с повышенной кислотностью. Жир мы получаем также из масла (подсолнечного и сливочного), майонеза, различных орехов, сливок, арахисового масла, картофельных чипсов и т.п.
Диагностика гастрита
Прежде чем лечить заболевание, проводят тщательную диагностику. Диагноз устанавливает врач гастроэнтеролог или терапевт. Он опирается на данные физикального осмотра, жалобы и анамнез пациента.
Специалист назначает пациенту следующие дополнительные методы обследования:
- Анализ кислотности. Его осуществляют при проведении зондирования с забором для изучения порции желудочного сока. Затем производят его лабораторное исследование.
- Определение Хеликобактера пилори. Это делают несколькими способами. Эту бактерию определяют при анализе кала. Выявляют ген антиген HpSA. Проводят также респираторный тест, основанный на
выявлении повышенного содержания в выдыхаемом воздухе продуктов обмена бактерии. - Осмотр слизистой. Производят с применением фиброгастроскопа. Его гибкую трубку вводят через рот в просвет органа. Наполняют газом желудок. Фиброгастроскоп передает информацию на монитор.
При исследовании можно некоторые взять участки слизистой на биопсию. - Исследование секреции и состава сока. Его забирают при зондировании желудка. Затем изучают в лаборатории с помощью реактивов.
На основании этих данных выявляют форму гастрита и назначают терапию.
Диета при гастрите. Что такое гастрит?
Гастрит-это неспецифический термин для обозначения воспаления слизистой оболочки желудка. Классическими симптомами являются жгучая боль / чуть ниже грудины, которая обычно постепенно ухудшается с течением времени и может быть связана с тошнотой, рвотой, непреднамеренной потерей веса, а иногда анемией (низкое количество гемоглобина) и кровотечением из слизистой оболочки желудка.
Что вызывает гастрит?
Наиболее частая причина гастрита это бактерия Helicobacter Pylori (сокращенно H. Pylori), которая помимо гастрита часто вызывает язву желудка:
- Нарушение режима питания, чрезмерное употребление острой и горячей пищи, еда в «сухомятку».
- Попадание в желудок щелочей, кислот, солей тяжелых металлов;
- некоторые лекарства: наиболее распространенными виновниками медикаментозного гастрита являются аспирин и все другие НПВП (нестероидные противовоспалительные препараты типа ибупрофена), некоторые лекарства от подагры, такие как колхицин, высокие дозы некоторых витаминных добавок, таких как витамин С, и лекарства от остеопороза (бисфосфонаты);
- чрезмерное потребление алкоголя;
- курение;
- сильный стресс;
- желчный рефлюкс;
- аутоиммунное расстройство;
- расстройства пищеварения;
- пищевая аллергия.
Что такое диета при гастрите?
Диета при гастрите — это план, который устраняет продукты, которые, как известно, раздражают пищеварительный тракт у некоторых людей. Уменьшая или устраняя эти продукты, он может помочь успокоить воспаление в слизистой оболочке желудка, обеспечивая облегчение симптомов гастрита.
Если у вас есть гастрит или язва, ваш рацион должен быть основан на натуральных продуктах, богатых фруктами, овощами и цельными зерновыми продуктами, а также бедных промышленными и переработанными продуктами, такими как колбасы, жареные продукты и безалкогольные напитки.
Эта диета облегчает процесс пищеварения, заставляя пищу быстро проходить через желудок, предотвращая выделение желудочной кислоты в избытке, что вызывает изжогу, боль и обострение любой язвы.
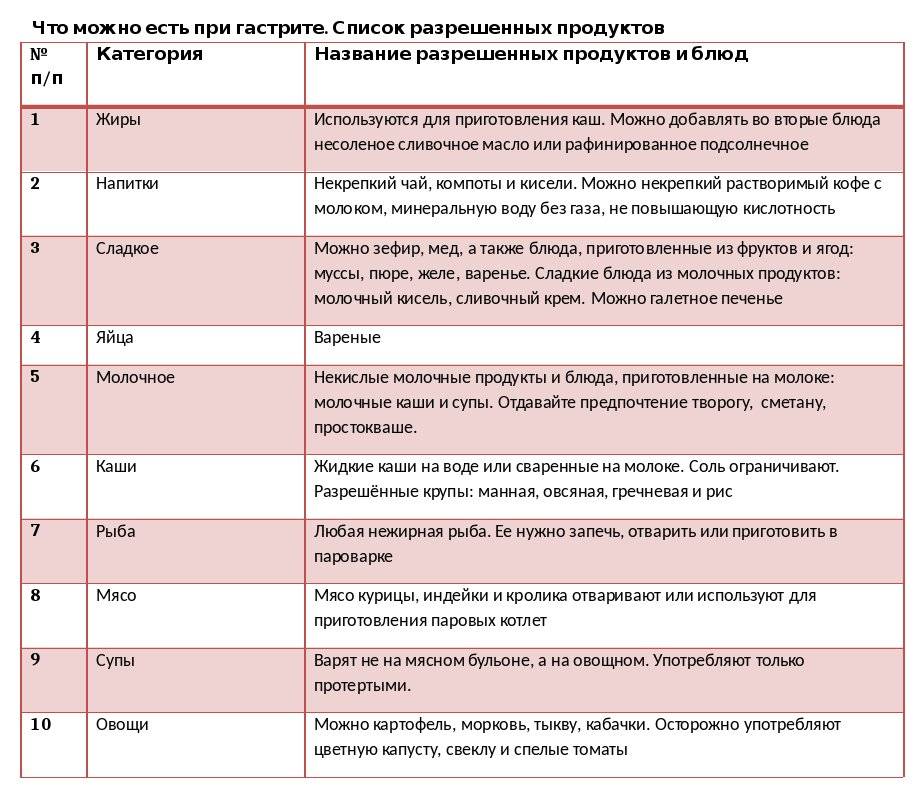
Разрешенные продукты питания.
Продукты, разрешенные в диете при гастрите — это те, которые легко перевариваются и содержат мало жира, например:
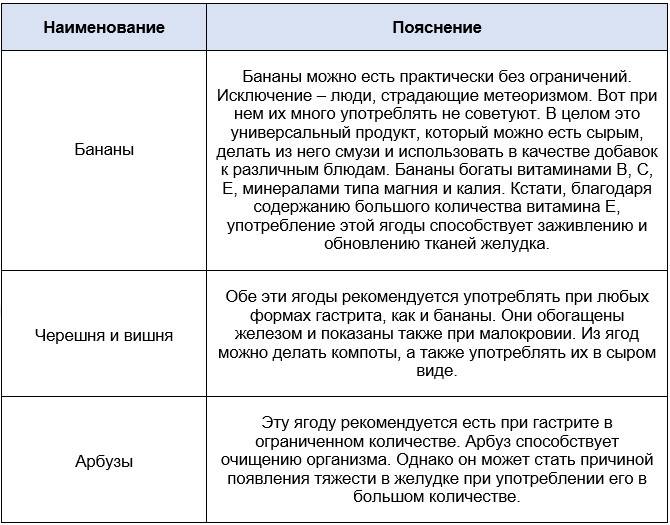
- Фрукты. Хотя если возникает кислотный рефлюкс или боль, вам следует избегать кислых фруктов, таких как лимон, апельсин и ананас;
- Овощи. Вообще едят вареные овощи во время болезненного кризиса, потому что они легче перевариваются;
- Постное мясо и рыба, без жира. Можно есть курицу и рыбу, желательно вареную;
- Цельное молоко;
- Простой йогурт из цельного молока;
- Цельные зерна, такие как коричневый хлеб, коричневый рис и макаронные изделия из цельного зерна;
- Кофе без кофеина;
- Белые сыры, такие как рикотта, мягкий сыр или сырный творог;
- Натуральные приправы, такие как мелкая зелень, чеснок, лук, петрушка, кориандр и горчица;
- Употребление имбирного чая также способствует пищеварению, уменьшает изжогу и тошноту.
Диета при гастрите. Запрещенная пища.
Есть продукты, которые труднее перевариваются и хорошо обрабатываются, поэтому их следует избегать, потому что они богаты добавками и консервантами, которые раздражают желудок, например:
- Обработанное мясо: колбаса, бекон, ветчина, грудка индейки, салями и т.п.;
- Сыр: желтый и плавленые сыры, такие как чеддер;
- Готовые соусы;
- Приправа в кубиках, мясных бульонах и макаронах быстрого приготовления;
- Замороженные готовые продукты и фаст-фуды;
- Напитки: безалкогольные напитки, готовые соки, кофе, зеленый, мате или черный чай;
- Алкогольная продукция;
- Сахар и сладости вообще;
- Рафинированные продукты и печеные продукты, такие как торты, белый хлеб и печенье;
- Продукты с высоким содержанием жира, такие как жирное мясо, куриная кожа, печень и чрезмерно жирная рыба, такая как лосось и тунец;
- Кроме того, цельное молоко и кислые фрукты, такие как лимон, апельсин и ананас, также следует избегать, если симптомы изжоги или боли в желудке возникают после их употребления.
Диета при гастрите следует приведенным правилам, но представляет собой множество вариаций, в зависимости от переносимости каждого пациента. Итак, приведенный выше список - это всего лишь руководство. Кроме того, если гастрит появляется в основном во время стресса или напряжения, это может быть признаком вызванного стрессом гастрита.
ПРОСМОТРОВ:
3 840
























Доброго дня! Я узнала, что пить кофе при гастрите можно, но с осторожностью! Это для меня настоящая находка, так как я просто обожаю кофе! Главное — выбирать не очень крепкий и лучше без кофеина. Надеюсь, что смогу насладиться этим напитком без вреда для здоровья!