SQLITE NOT INSTALLED
2.Причины
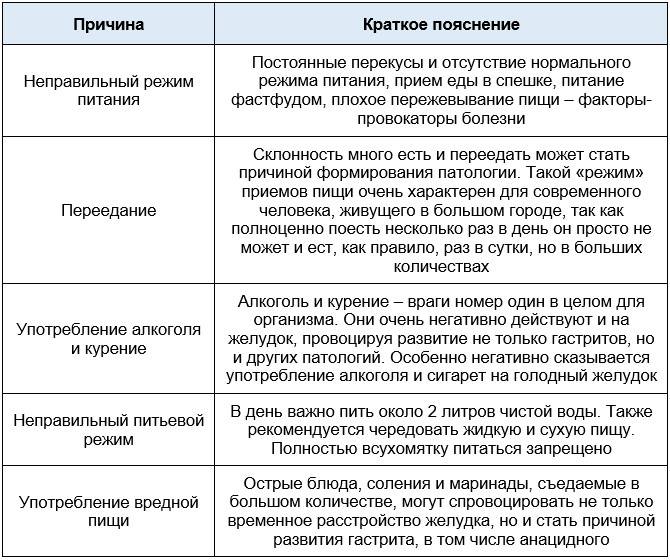
Возможных причин стойкого повышения кислотности так много, что их обычно делят на две большие группы: эндогенные и экзогенные (внутренние и внешние, соотв.).
К наиболее распространенным эндогенным факторам относятся:
- наследственная предрасположенность;
- хронические инфекции и/или присутствие паразитов;
- стойкая гипоксия (дефицит снабжения тканей и органов кислородом);
- метаболические (обменные) нарушения;
- гиповитаминоз, дефицит микроэлементов, аминокислот и пр.
Основные экзогенные факторы:
- табакокурение и употребление спиртных напитков, в особенности крепких;
- перекосы в ежедневном рационе (увлечение острыми, жирными, пряными, пересоленными, слишком горячими и другими блюдами, раздражающими слизистые оболочки ЖКТ);
- длительный или самодеятельный прием медикаментозных средств без предварительной консультации и контроля гастроэнтеролога;
- работа на некоторых вредных производствах, подразумевающих, в частности, постоянный контакт с нитратами;
- гиподинамия, сидячий образ жизни, бессистемное питание с длительными перерывами и преобладанием бутербродов, фастфуда, кислых соков, кофе, газированных напитков и тому подобных «убийц желудка».
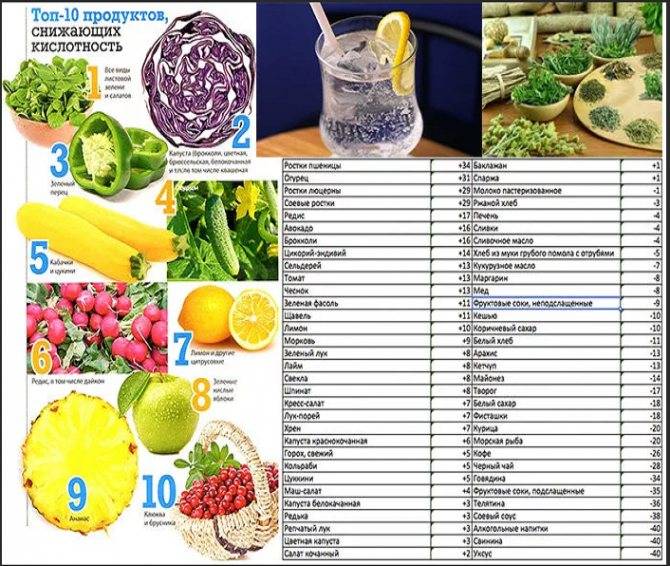
Принципы диеты
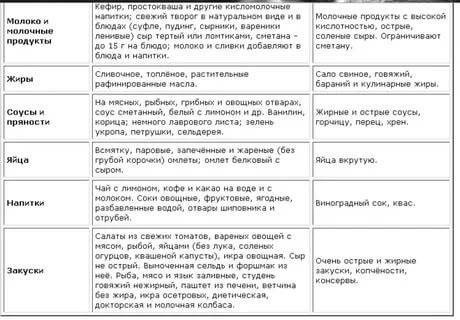
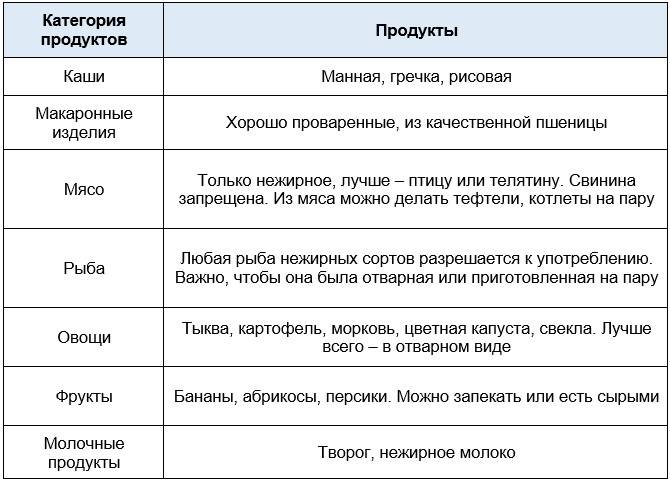
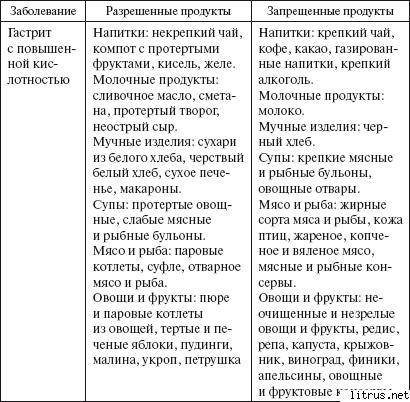
Среди принципов диеты выделяют употребление каш и круповых гарниров. Готовка их допустима на молоке и на воде. Если симптомы обострились, в этот период лучше употреблять каши более жидкой консистенции, они легче усваиваются. Врачи рекомендуют кисломолочные продукты и свежее молоко при повышенной кислотности, допустим творог. Можно кушать яйца.
Что касается напитков, допустимы такие:
- питьевая вода (фильтрованная или покупная)
- кисели
- компоты
- чай (не сильно крепкий)
- негазированная минеральная щелочная вода
Важно питаться небольшими порциями и часто, это называется дробным питанием. Прием пищи допустим каждые два или три часа
Еду нельзя запивать (это касается и чая с десертами после основного приема пищи). За 30 минут до еды можно выпить стакан жидкости, или же пить уже через 1-2 часа после еды.
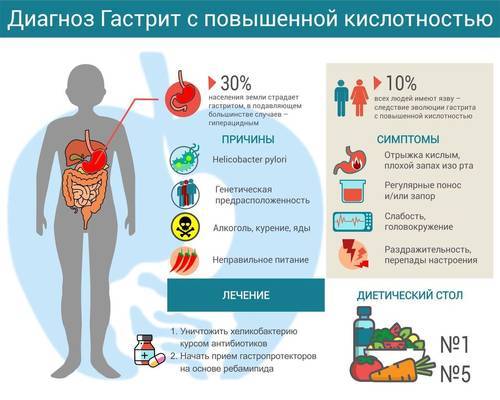
Общая информация
В 80% случаев, причиной развития воспалительного процесса с повышенной кислотностью желудка, является микроорганизм Хеликобактер Пилори, которая нарушает естественные защитные свойства желудка и приводит к повреждению эпителия органа. Гастрит с повышенной кислотностью может развиваться у людей независимо от возраста, в том числе у детей.
К другим факторам, предрасполагающим к развитию данного состояния, можно отнести:
- Регулярное воздействие стресса на организм.
- Нерациональное питание, преобладание в рационе жареной и жирной пищи, а также блюд, приготовленных во фритюре.
- Злоупотребление так называемыми перекусами.
- Длительное или бесконтрольное использование препаратов из группы нестероидных противовоспалительных средств. Частое употребление слишком горячей или слишком холодной пищи. Кроме того, высокая предрасположенность к развитию гиперацидного гастрита имеется у людей с заболеваниями щитовидной железы, сахарным диабетом и подагрой.
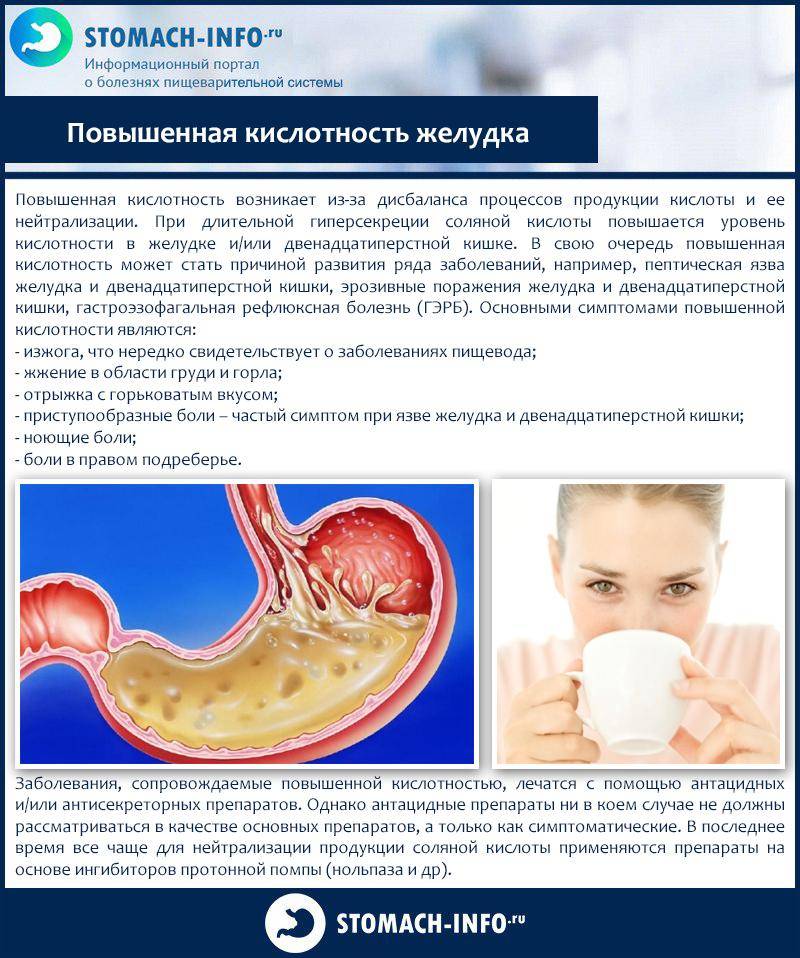
Чем опасна повышенная кислотность
Желудочный сок содержит соляную кислоту, которая необходима для расщепления компонентов пищи. Для того чтобы кислотная среда не повреждала стенки желудка, вырабатывается защитная слизь. При повышенной кислотности желудка наблюдается разрушение слизистого защитного слоя, с последующим формированием воспалительного процесса, образованием эрозий и язв.
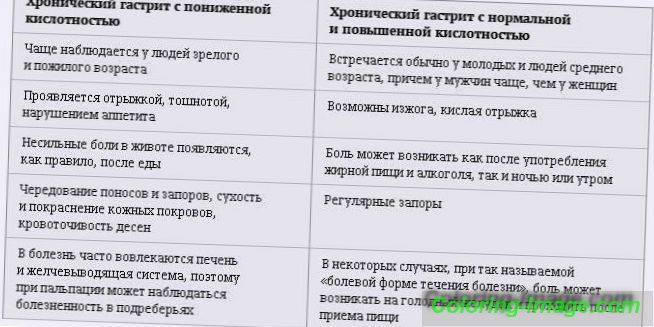
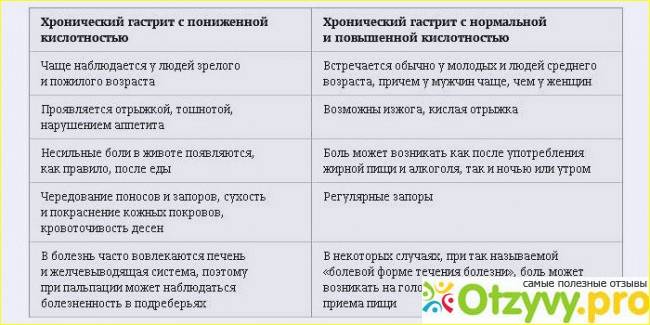
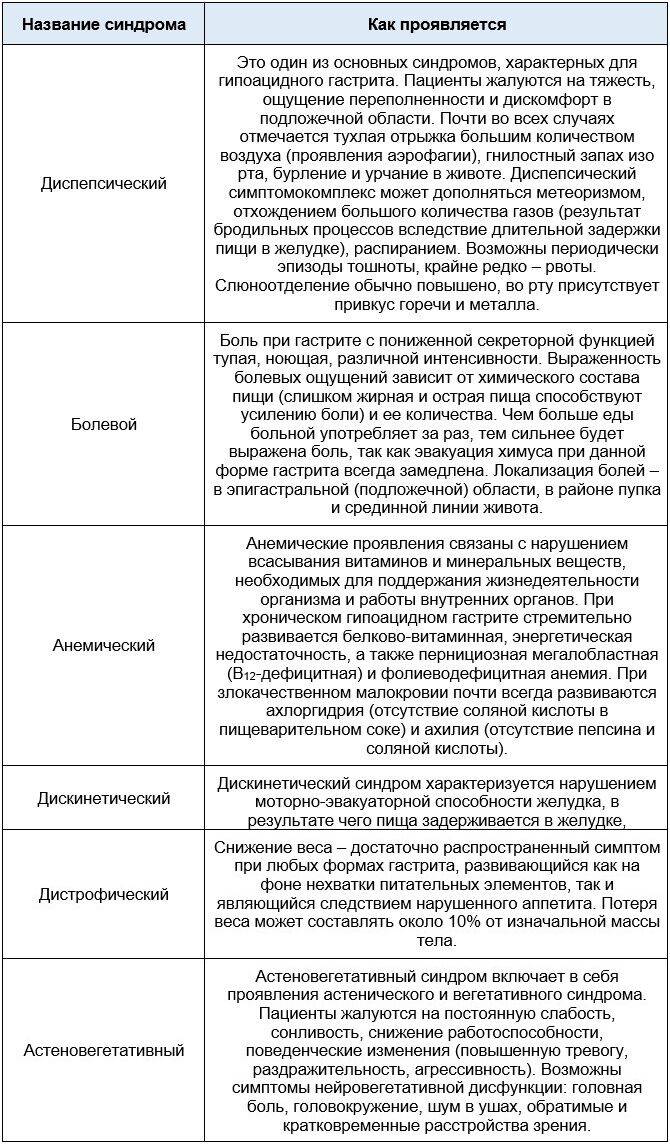
Клинические симптомы
Воспалительное поражение органа с увеличением секреции желудочного сока чаще обостряется в период межсезонья, в осенние или весенние месяцы. К симптомам повышенной кислотности желудка можно отнести:
- Тянущая или схваткообразная боль в подложечной области, которая чаще усиливается после приема пищи. При остром течении воспалительного процесса, боль может сопровождаться рвотой, которая приносит временное облегчение.
- Изжога, которая вызвана забросом кислотного содержимого желудка в пищевод.
- Отрыжка кислым.
- Неприятный запах изо рта.
- Расстройства стула в виде запоров или диареи.
К другим симптомам повышенной кислотности желудка при гастрите относится слабость, головокружение, повышенная потливость, избыточное газообразование в кишечнике (метеоризм), усиленное слюноотделение, повышение или снижение аппетита, появление белого или серого налёта на поверхности языка. Пониженная кислотность желудка сопровождается такими симптомами, как уменьшение аппетита, ощущение тяжести в эпигастрии, отрыжка тухлым.
Воздействие напитка на слизистую оболочку
Воспалительный процесс в слизистой пищеварительного органа называется гастритом. Такое состояние сопровождается отклонением уровня кислотности желудочного сока, что провоцирует неприятные симптомы болезни. Пить кофе при гастрите вредно по нескольким причинам. Одной из них является несоблюдение правильного режима питания и отсутствие питательного завтрака.
Многие люди не мыслят свое утро без чашки тонизирующего напитка, часто забывая о рекомендуемом утреннем приеме пищи. Когда после ночной разгрузки в пищеварительный орган попадает горячая раздражающая жидкость, начинается активная выработка соляной кислоты, негативно воздействующей на его слизистую оболочку. Подобный эффект обусловлен отсутствием полноценного завтрака, когда соляная кислота вступает в реакцию не с пищевым комком, а с выстилающей желудок слизистой, что впоследствии может привести к язве.
Негативное влияние кофе на больной желудок достигается также за счет воздействия высокой температуры. Как правило, бодрящий напиток пьют очень горячим, не задумываясь о том, что кипяток не только травмирует слизистую, но и провоцирует секрецию желудочного сока. Подобное действие оказывают и присутствующие в составе кофе химические вещества, например, катехолы и кофеин.
Люди, страдающие гиперацидным гастритом, могут употреблять кофе, лишь находясь в ремиссии (когда в течение 4-х и более недель отсутствуют симптомы болезни)
У человека, пьющего тонизирующий напиток в неограниченных количествах, гастрит часто переходит в хроническую форму. Нередко ему сопутствуют и другие проблемы с жкт. В запущенных случаях может развиться не только язвенная болезнь, но и злокачественное новообразование.
Меры профилактики запоров
Профилактика запоров при хроническом гастрите заключается в соблюдении подходящего уровня физической активности
Заболевание не имеет серьезных ограничений в этом плане, поэтому важно уделять время легкой зарядке и пешим прогулкам
Необходимо пить достаточно жидкости — не менее 1,5−2 литров в сутки. Проконсультируйтесь с врачом по поводу употребления минеральной воды: есть вода, предназначенная для приема при разных формах заболевания. Некоторые ее виды усиливают секрецию желудочного сока, другие действуют наоборот. При пониженной секреции врач может порекомендовать пить минеральную воду за 20 минут до приема пищи, при повышенной — не позднее чем за 1,5 часа.
Существуют другие общие рекомендации по профилактике запоров на фоне гастрита:
- тщательно пережевывать пищу, поскольку крупные куски задерживаются в желудке дольше, вызывая чувство тяжести, усиление симптомов;
- навсегда отказаться от привычки перекусывать на бегу, есть всухомятку — следует находить достаточно времени для спокойного приема пищи комфортной температуры;
- питаться дробно, небольшими порциями, каждые 3–4 часа, за 3 часа до сна нагружать пищеварительную систему не стоит;
- выработать привычку полноценно завтракать: утренний прием пищи не должен включать крепкий кофе и бутерброд, лучше съесть тарелку каши, паровой омлет или выбрать другой вариант полезного завтрака.
Запор при гастрите можно предупредить, в том числе во время лечения
Важно придерживаться рекомендаций специалиста. Лечение основного заболевания является ключевым условием профилактики нарушений работы кишечника, поэтому следует направить усилия на терапию, а не на борьбу с последствиями болезни
Важно проконсультироваться с врачом по поводу запора при гастрите. Могут существовать определенные ограничения, и только специалист подскажет, как справиться с проблемой
Статья имеет ознакомительный характер. Авторы не несут ответственности за качество оказания услуг третьими лицами и за возможные осложнения.
Список литературы
- Авраменко А. А., Шухтина И. Н., Шухтин В. В., Шарипов К. О., Жетписбай Д. Ш., Яхин Р. Ф. Частота выявления хронического неатрофического гастрита у больных, страдающих хроническим запором // Вестник Казахского национального медицинского университета. — 2015. — №4. — С. 42–44.
- Успенский Ю. П., Барышникова Н. В. Функциональная диспепсия и хронический гастрит // Педиатр. — 2018. — Т. 9. — №1. — С. 77–83.
- Долбилкин А. Ю., Сизых Т. П. Современные аспекты хронического гастрита // Сибирский медицинский журнал (Иркутск). — 2001. — №3. — Т. 27. — С. 5–13.
- Сереброва С. Ю., Федоров С. П., Добровольский О. В., Дамбаева А. Д. Хронические гастриты: «лабиринты» диагностики и лечения // Регулярные выпуски «РМЖ». — 2011. — №19. — C. 1207
- Жебрун А. Б. Инфекция Helicobacter pylori — глобальная проблема здравоохранения // Биосфера. — 2015. — №2. — T. 7. — С. 227–237.
Особенности диеты №3 при запорах
Диетическое меню на неделю составлено с учетом соблюдения баланса белков и углеводов в рационе. При этом наблюдается увеличение нормы жиров за счет включения растительных масел. Диета подразумевает употребление 100–120 г жира, 85–100 г белка, 450–500 г углеводов.
Стол №3 не предусматривает обязательного измельчения, перетирания пищи. Допускается употребление отварных и запеченных блюд, а также газированной минеральной воды в умеренном количестве. Можно готовить каши на молоке, разбавленном водой в соотношении 1:1.
Напитки и продукты, температура которых ниже 15 °C, усиливают перистальтику, сокращают выработку желудочного сока. Поэтому при запорах рекомендуется пить охлажденные напитки. Перед завтраком желательно выпивать стакан холодной воды, а на ночь — компот или кефир. Кроме того, чтобы смягчить стул, полезно принимать натощак 1–2 ложки нерафинированного растительного масла. Масло обволакивает кишечник и улучшает продвижение каловых масс.
Соблюдать диету можно длительное время. При таком режиме питания нормализуется частота и консистенция стула. Эта диета показана при запорах, вызванных несбалансированным питанием и малоподвижным образом жизни.
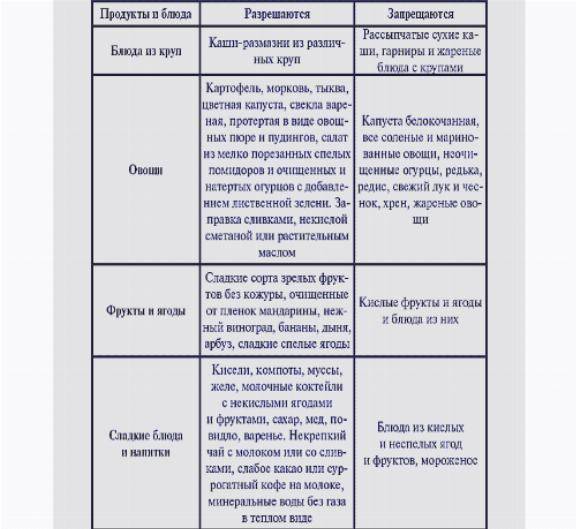
Запрещенные продукты
Как и другие диеты, «Стол №3» предполагает исключение из рациона некоторых продуктов. К ним относятся:
- мучные изделия из дрожжевого и слоеного теста;
- рыба и мясо жирных сортов, крепкие мясные бульоны;
- редька, хрен, чеснок и другие острые овощи;
- пряные соусы, горчица, острый перец;
- крепкий чай, кофе и другие напитки с кофеином;
- консервированные продукты, жареные яйца;
- бобовые, грибы (допускаются грибные бульоны);
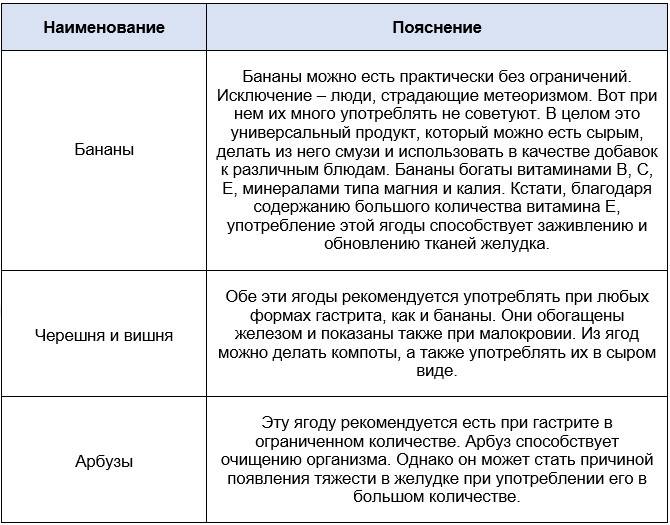
- бананы, кизил, черника, орехи;
- напитки с дубильными веществами: кисели, какао, напитки из айвы, черемухи и черники.
Не рекомендуются цельное молоко, копчености, жареная и маринованная пища. Также нужно исключить алкогольные напитки, шоколад, макаронные изделия, бобовые. К запрещенным продуктам относятся рис, манная крупа, сладости с кремом, маргарин. Не нужно употреблять в пищу сложные для переваривания блюда: картофельное пюре, консервы, сваренные вкрутую яйца, слизистые супы.
Кава при гастриті
Чи можна каву при гастриті? Зазвичай лікарі рекомендують відмовитися від улюбленого напою повністю. Це обумовлено здатністю кофеїну, хлорогенової кислоти та інших речовин у складі кави дратувати шлунок і підвищувати кислотність. Регулярне вживання кави при гастриті, особливо на голодний шлунок, призведе до збільшення патологічного процесу і утворення виразки.
Однак існує кілька рекомендацій, які допоможуть пити напій навіть при запаленої слизової шлунка:
- не можна пити каву натщесерце. Тільки після їжі, через мінімум півгодини, а краще через годину. Речовини в складі кави викликають секрецію соляної кислоти. Якщо разом з кавою в шлунок не надходить їжа, то кислота просто починає впливати на стінки органу;
- кава не повинна бути гарячою або холодною. Теплий напій максимально щадяще пройде через шлунок;
- замість розчинної кави краще пити натуральну зернову. В розчинних напоях присутні дубильні речовини, які ще більше травмують стінки шлунка;
- кава не повинен бути міцною;
- протягом дня кількість випитих чашок кави не повинна перевищувати двох.
Каву дозволено до вживання при гипоацидном (знижена кислотність) гастриті. Однак пити її варто все ж в невеликих кількостях. Також при гастриті зі зниженою кислотністю рекомендують пити цикорій, так як ця рослина впливає на вироблення соляної кислоти. Але слід розуміти, що цикорій строго протипоказаний людям з гіперацидним гастритом.
При гіперацидному (підвищена кислотність) гастриті в каву рекомендовано додавати молоко. Воно охолоджує напій, робить його вплив на слизову більш м’яким. Замінити каву може какао, що володіє рядом корисних для організму властивостей (підвищення тонусу і поліпшення настрою за рахунок присутності в складі ендорфінів).
При загостренні захворювання від кави краще відмовитися зовсім. Це допоможе максимально швидко відновити слизову шлунка, не розтягуючи цей процес на кілька місяців.
Правильно складений раціон дозволить без наслідків пережити гострий гастрит. При хронізації процесу належне харчування знижує ризик загострення навіть восени і навесні. Дієта при цьому захворюванні є важливою частиною терапії, без якої хороших результатів домогтися практично неможливо. Дотримання режиму харчування значно поліпшить якість життя хворого.
Рейтинг статті:
4.47 з 5 на основі 34 оцінок
Чем заменить?
Если при гастрите желудка кофе запрещен, то можно выбрать альтернативные продукты, которые не причинят вреда. Не стоит расстраиваться, если кофе запрещен по состоянию здоровья, поскольку есть 3 замечательных заменителя этого напитка. Каждый из них должен одобрить врач, но при умеренном употреблении обычно они не противопоказаны:
- Какао. Известно своим полезным действием. При гастрите будет лучше, если в составе какао есть кокохил. Этот компонент необходим для заживления ран, устранения воспалений, защиты от язвы. Но следует учитывать, что какао — это высококалорийный продукт, поэтому в чрезмерном количестве он служит нагрузкой для болезненного желудка. Поскольку вещества, входящие в его состав, активизируют секреторные функции желудка, то при повышенной кислотности какао употреблять не следует.
- Цикорий. Этот напиток полезен по нескольким причинам. С ним получится вылечить воспаления и раны. Цикорий не вредит слизистой желудка, к тому же он восстанавливает ее. Продукт нормализует аппетит, стимулирует образование желудочного сока. Цикорий способствует укреплению организма, а при гастрите обычно проявляется авитаминоз.
- Ячмень. Такой вариант идеален для каждого человека, поскольку напиток не вреден для организма, даже если употреблять его ежедневно. Он не имеет аромата кофе, но зато включает витамины А, D, Е, В. Из микроэлементов в нем содержатся йод, фосфор, калий, кальций, магний. Напиток из ячменя восстанавливает работу ЖКТ. Он низкокалорийный и не содержит кофеина, поэтому его можно употреблять и детям.
Можно ли кофе при гастрите, точно сказать способен только врач. При его запрете отлично подойдут вышеуказанные напитки. Для разнообразия в них можно добавлять сливки, а также смешивать между собой. Например, популярно сочетание ячменя с цикорием, который необходим для насыщения вкуса. Хоть эти напитки не совсем похожи на кофе, но все же по свойствам могут его заменить.
Вопросы организации питания
- В первую очередь распределите приемы пищи таким образом, чтобы не испытывать чувство голода и не переедать. Идеально принимать пищу каждые 2-3 часа малыми порциями (6-и разовое питание), но возможны варианты 5-и и 4-х разового питания.
- Во время основного приема пищи Вас ничего не должно отвлекать (телевизор, компьютер, газета и т.д.). Ешьте медленно, тщательно пережевывая пищу.
- После основного приема пищи лучше прогуляться или походить по лестнице, по коридору офиса в течение 10-15 мин, чтобы дать возможность организму израсходовать «быстрые углеводы» и ускорить основной обмен.
- Последний прием пищи должен быть не позднее, чем за 3 часа до сна.
- При появлении чувства голода не стесняйтесь перекусить каким-либо белковым продуктом или овощами.
- Питание должно быть разнообразным. Фантазируйте с продуктами, создавайте новые блюда, используйте натуральные травы и пряности.
- Для необходимого обеспечения рациона клетчаткой,а так же замедления всасывания жиров и углеводов включайте в каждый основной прием пищи овощные блюда.
- Соблюдайте дневной режим потребления воды. Вы должны выпивать минеральной воды 1.5-2.0 л в день.
- Вам нельзя голодать!!!
В этой статье описаны самые общие правила, касающиеся здоровых людей. Если Вы имеете какую-либо проблему со здоровьем, то с врачом-специалистом необходимо обсудить индивидуальный рацион. В клинике ЦЭЛТ такую профессиональную помощь можно получить на консультации врача-эндокринолога. Мы всегда готовы помочь!
Будьте здоровы!
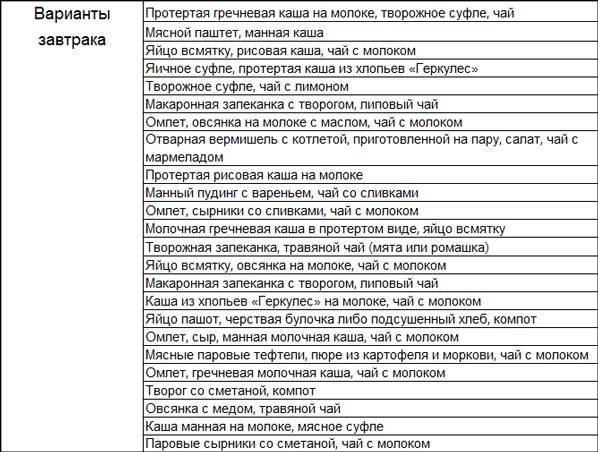
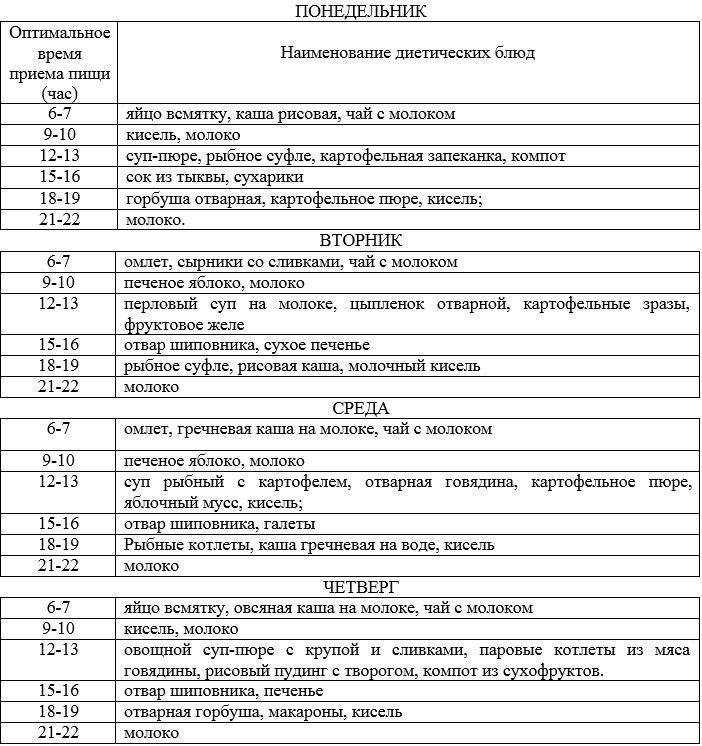
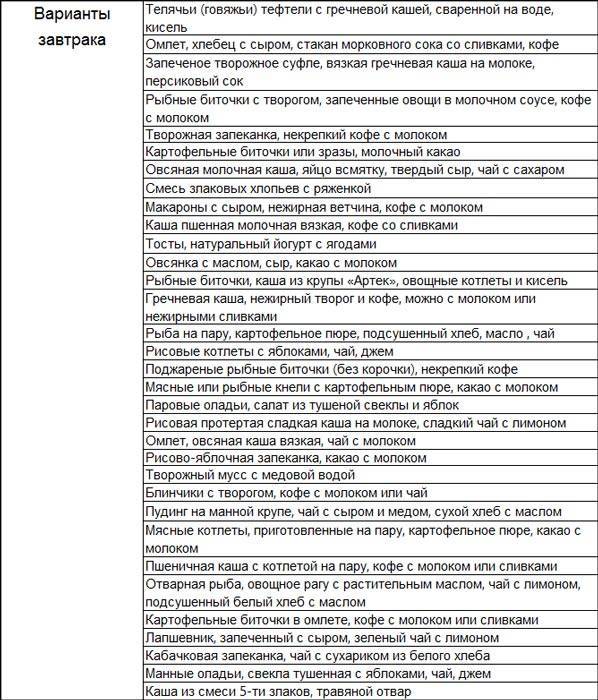
Меню при повышенной кислотности
Первый день
На завтра сделайте сырники на пару, с добавлением сметаны. Питье: чай с молоком. В качестве перекуса подойдет йогурт, лучше — домашнего приготовления. На обед подойдет суп на основе овсянки, тефтели на пару, пюре из моркови и некислый компот. В качестве полдника — чай с галетным печеньем. Лучший вариант ужина: рыба, приготовленная на пару, макароны и кисель.
Второй день
На завтрак подают овсянку с медом и чай на травах. В качестве перекуса можно дать больному молоко с сухариком (лучше сделать сухарики дома, чтобы избежать непонятных примесей). Меню обеда: крем-суп из кабачков, овощное рагу, зеленый чай. На полдник можно съесть банан или половинку авокадо. На ужин подают вареники с картошкой (масла — минимально), компот.
Третий день
На завтрак отваривают яйцо (или несколько), дают подсушенный хлеб с сыром; питье: компот. На перекус можно запечь яблоко. В качестве обеда дают молочный суп, паровую курятину и чай. В качестве полдника отличным вариантом будет стакан кефира и пара галетных печенек. На ужин можно рисовую запеканку, отварные или тушеные овощи и кисель.
Четвертый день
Отличный вариант завтрака — паровой омлет и чай с молоком. На перекус можно дать больному кисель с печеньем (в составе должно быть минимум жира и клетчатки). На обед подают суп на основе риса, сваренную телятину, овощи (отварные или приготовленные в пароварке) и некислый компот. На полдник можно грушу. В качестве ужина подойдет вареная картошка с овощами и чай на основе шиповника.
Пятый день
Приготовьте на завтрак творожную запеканку в пароварке или духовке. Также подают чай из трав. В качестве перекуса сгодится стакан молока и печенье или сладкий сухарик. На обед дают ячневый суп, куриные фрикадельки с рисовым гарниром, морковный сок. На полдник запекают некислое яблоко. На ужин подают макароны с творогом; питье: кисель.
Шестой день
На завтрак можно дать больному творог со сметаной и компот. Спустя некоторое время можно перекусить чаем с суфле или зефиром. Для обеда подойдет луковый суп и рыбный биточек, приготовленный на пару. Питье на обед: чай. На полдник подают яблочное желе. Возможный ужин: картофельная запеканка со сметаной, кисель.
Седьмой день
На завтрак при повышенной кислотности можно манный пудинг с вареньем и чай со сливками (минимальной жирности, можно 10%). В качестве перекуса можно дать печенье и простоквашу или закваску. Примерный обед: крем-суп из цветной капусты, приготовленная в фольге морская рыба с зеленью, компот. Полдник может быть таким: творог с вареньем. На ужин седьмого дня можно подать рисовые котлеты с овощным гарниром, кисель.
За пол часа до сна можно выпивать 150-200 мл молока, кефира или простокваши. На основе перечисленных выше допустимых продуктов можно готовить всё новые блюда. Питание может и должно быть разнообразным.
Начинаем с кишечника
Самое большое количество всего ненужного для организма скапливается внутри кишечника. Поэтому эффективное очищение и заметное похудение невозможно без наведения чистоты в пищеварительном тракте. Чтобы не подвергать организм стрессу, чистку кишечника нужно начинать после проведения подготовительных мероприятий, предполагающих постепенный отказ от некоторых «вредных» блюд:
- приготовленных методом жарки или копчения;
- слишком жирных, соленых или острых;
- различных консерваций, фаст-фуда, полуфабрикатов.
Также следует исключить сладкую газировку, алкоголь, растворимый кофе. Рацион необходимо составлять из полезных продуктов преимущественно растительного происхождения, отварных, парных или сырых.
Продукты для чистки кишечника
Обеспечив себе питание, положительно воздействующее на пищеварительную систему, можно начинать чистку. Очищающая диета для кишечника предполагает употребление продуктов с максимальным очищающим действием, к которым относятся:
- овощи, фрукты;
- обезжиренные кисломолочные продукты;
- рыба, говядина, крольчатина, мясо птицы;
- каши без добавления масла;
- продукты из цельнозерновой муки.
Похудение с помощью такого питания происходит за счет избавления от шлаков и улучшения обмена веществ, что оказывает положительное воздействие на работу кишечника, а также способствует расщеплению жиров. Главное правило подобных диет – употребление только разрешенных продуктов. Их можно комбинировать или менять в меню местами.
Меню очищающей диеты для кишечника
За основу рациона при очистительном питании можно взять следующее недельное меню:
1-й день:
- завтрак – сырный тост, натуральный йогурт;
- обед – суп без заправки, нарезка из овощей, 100 г отварной говядины;
- полдник – отварные овощи, апельсин;
- ужин – нашинкованные сырые овощи, 2 запеченные картофелины.
2-й день:
- завтрак – овсянка с арахисом, половинка грейпфрута;
- обед – куриный бульон, гренка, капустный салат;
- полдник – фруктово-ягодный молочный коктейль;
- ужин – салат из свеклы, фрукты.
3-й день:
- завтрак – овсянка с медовой поливкой, банан;
- обед – перетертые отварные овощи, котлета, овощная нарезка;
- полдник – два ломтика сыра, кефир;
- ужин – овощи отварные, 2 яблока.
4-й день:
- завтрак – 2 яйца, йогурт, яблоко;
- обед – каша из перловки, овощное рагу, кусочек рыбы;
- полдник – кефир с фруктово-ягодным наполнителем;
- ужин – 2 печеные картофелины, морковный сок.
5-й день:
- завтрак – горячий бутерброд с сыром, яйцо, зеленый чай;
- обед – суп из овощей, отварная говядина, кефир;
- полдник – фруктово-творожный десерт без сахара;
- ужин – отварные овощи, кефир.
6-й день:
- завтрак – фруктовый творожок, яблочный фреш;
- обед – тушеная рыба с картофелем, овощная нарезка;
- полдник – яблоко, тост с сыром;
- ужин – овощной омлет, томатный сок.
7-й день:
- завтрак – фруктовый салат, тост, кефир;
- обед – каша из гречки, порция отварной крольчатины, яблоко;
- полдник – фруктовый йогурт;
- ужин – печеные овощи, ягодный творожок.
Для перекусов рекомендуется натуральный йогурт, кефир 0%, фруктовый или овощной фреш.
Чистку кишечника можно проводить раз в месяц. Выход из такого питания должен быть постепенным. Добавлять к рациону запрещенные во время диеты продукты нужно небольшими порциями, чтобы пищеварительная система могла без проблем перейти к новому режиму работы. В результате вы получите:
- видимую потерю веса;
- избавление от вздутия живота;
- слаженную работу желудка, кишечника, печени;
- подъем жизненного тонуса, появление активности;
- избавление от прыщей;
- излечение от аллергии.
В целом вы почувствуете себя намного здоровее, ощутите прилив бодрости, заметите улучшение внешнего вида.
Кроме указанной методики, для чистки с целью похудения можно применять другие диеты разной продолжительности. Если нужно провести быструю эффективную чистку, потеряв при этом несколько лишних килограммов, лучше всего прибегнуть к трехдневной чистке на овощах, фруктах, соках или с употреблением только одних яблок.
Питание при гастрите
Питание при запоре на фоне гастрита должно быть полноценным, но максимально щадящим. Диета предусматривает употребление продуктов, которые не будут раздражать слизистую ни химически, ни механически
То есть важно отказаться от кислой, копченой, острой, соленой пищи
Диета
Диета при гастрите разрабатывается прежде всего на основе клинической картины. В рационе обязательно должны быть балластные вещества — пищевые волокна, стимулирующие нормальную работу кишечника и предупреждающие запоры.
Многие свежие овощи и фрукты могут быть под запретом при остром гастрите, поэтому важно не просто отказаться от них, а найти им достойную замену. При выборе источника пищевых волокон важно смотреть, чтобы они не вызывали усиления болей в животе, повышенного газообразования
Употребление мягкой перетертой пищи, супов-пюре, бульонов, рыбных и мясных суфле — стандарт при острых симптомах гастрита. Однако такая диета отразится на функции кишечника. Если употреблять достаточное количество клетчатки в виде свежих овощей, фруктов и бобовых нельзя из-за основного заболевания, необходимо принимать ее в ином виде. Проконсультируйтесь с гастроэнтерологом по профилактике запора заранее.
Источником клетчатки могут быть запеченные фрукты (яблоки), отварные сухофрукты, свежие бананы. В рационе также должны быть растительные масла, мягкие крупы, в особенности приготовленные из них слизистые каши. Можно употреблять несладкие компоты, ромашковый или шиповниковый чай, некрепкий черный чай без сахара.
Важно обращать внимание на температуру блюд: откажитесь от холодной и слишком горячей пищи, напитков. Следует питаться регулярно, без больших перерывов и не переедать. Блюда должны быть отварными или приготовленными на пару
Блюда должны быть отварными или приготовленными на пару.
По мере улучшения самочувствия можно переходить на менее строгую диету. Однако соблюдать особый режим питания нужно еще длительное время, даже после выздоровления. Это позволит предупредить обострения, способствует заживлению слизистых.
Как похудеть: основные правила
- Уменьшите порции блюд. Это самый простой способ снизить количество поступающих в организм калорий. Урезав привычный объем на треть или четверть, вы будете есть меньше, а следовательно худеть.
- Питайтесь дробно. Принимайте пищу 5-6 раз в день через равные промежутки времени небольшими порциями. Пищеварительная система будет работать стабильно, ферменты и желудочный сок регулярно выделяться, пища хорошо перерабатываться, а вас не будет мучить голод даже при сокращенном калораже.
- Исключите фастфуд, джанк-фуд (чипсы, батончики, сухарики и т.п.) и сладкие газированные напитки. В такой пище много сахара, соли, вредной химии, она калорийна, однако ей нельзя насытиться, она лишь разжигает аппетит. После такого перекуса уровень сахара в крови резко повышается, а затем стремительно падает и снова хочется есть.
- Сократите в рационе до минимума количество жирных продуктов (жирное мясо, сыры, колбасные изделия и т.д.), всех сладостей, заправок и соусов. Это значительно сократит дневной калораж, оздоровит рацион в целом, улучшит пищеварение и поможет вывести излишки жидкость из организма. Однако совсем отказываться от любимых продуктов не надо. Кусочек мороженого или ломтик колбасы не помешают похудеть, а вам будет легче смириться с ограничениями.
- Составляйте рацион правильно. На основе злаков (крупы, цельнозерновой и ржаной хлеб), свежих овощей и фруктов, нежирных кисломолочных продуктов (творог, кефир, нежирные сыры) и нежирных белковых продуктов (рыба, морепродукты, птица, кролик). Такое меню будет сбалансированным, обеспечит организм необходимыми белками, жирами, углеводами, витаминами и растительными волокнами, отрегулирует работу пищеварительной системы. Вы будете чувствовать себя комфортно и похудеете без особых усилий. Получая все необходимое, легче держать под контролем свои пристрастия к вредной пище.
- Пейте достаточно жидкости (не менее 1,5-1,8 л в день). И в основном простую воду. Если вы будете регулярно пить между приемами пищи, то меньше съедите. За голод мы часто принимаем жажду. Из напитков отдайте предпочтение зеленому чаю, травяным отварам. Количество черного чая и кофе лучше сократить.
Лечение
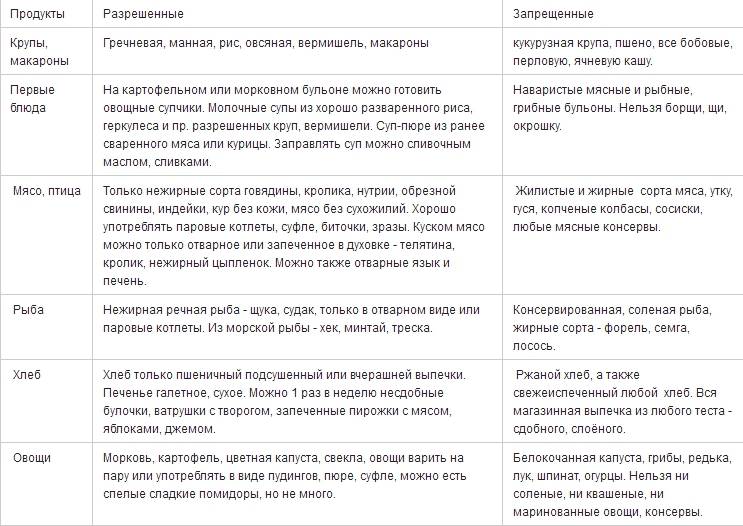
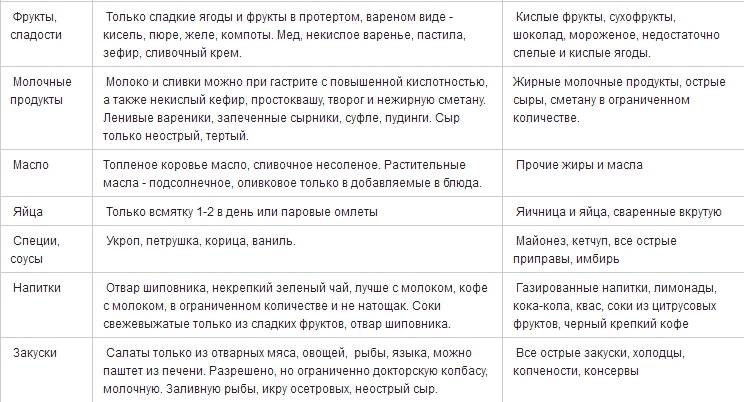
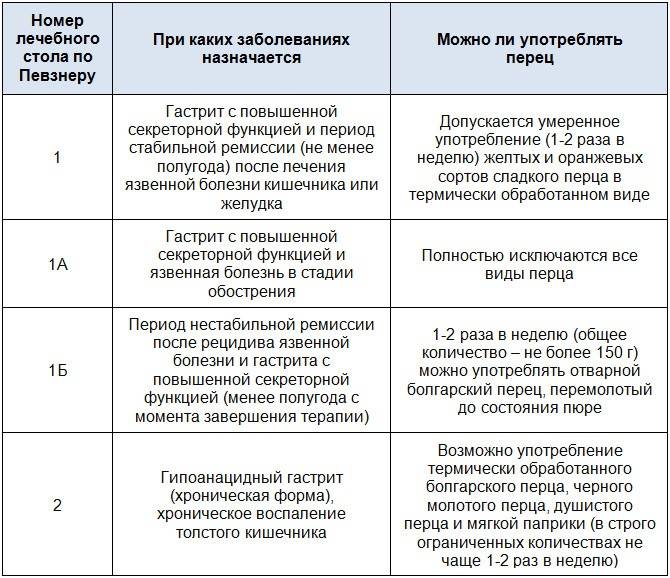
Информацию о том, как снизить кислотность желудка необходимо получить у врача гастроэнтеролога. Любые варианты самолечения в домашних условиях с использованием подручных средств, являются не только малоэффективными, но и могут привести к развитию осложнений. При симптомах гастрита с повышенной кислотностью, диета и лечение предусматривает исключение из рациона жареной и жирной пищи, копченостей, фаст-фуда, алкоголя, мясных, рыбных и овощных консервов, специй, приправ, соусов. Питаться следует дробно, небольшими порциями, 4-5 раз в день. Блюда необходимо готовить преимущественно на пару или путем отваривания. При повышенной кислотности желудка назначается диета № 1 по Певзнеру.
При симптомах гастрита с пониженной кислотностью, лечение и диета включают рецепты блюд, стимулирующих кислотообразующую функцию желудка.
Для лечения повышенной кислотности желудка, традиционная медицина использует такие группы фармацевтических средств:
- Антибактериальные препараты, которые эффективны при гиперацидном гастрите, спровоцированном бактерией Хеликобактер Пилори.
- Обволакивающие средства.
- Ингибиторы протонной помпы.
- Антациды.
- Н2 гистаминовые блокаторы.
- Препараты висмута.
Для поддержания нормальной кислотности желудочного сока, важно сохранять баланс нормальной желудочной микрофлоры. С этой целью, рекомендовано использовать метапребиотики, которые содержат натуральный питательный субстрат для желудочных и кишечных бактерий
Метапребиотик Стимбифид Плюс помогает не только восстановить баланс нормальной желудочной и кишечной микробиоты, но и способствует эрадикации (уничтожению) Хеликобактер Пилори. Также, компоненты метапребиотика ускоряют процесс восстановления желудочного эпителия.
Как же питаться при гастритах? Подведем итог.
- Необходим
точно установленный диагноз – гастрит с повышенной или пониженной кислотностью у вас. Есть еще атрофический
гастрит. Питание при гастрите зависит от его формы. - Питание
при гастрите любой формы пятиразовое.
Чаще кушать не обязательно, но и трехразовое питание может усилить симптомы
гастрита. - Приготовление
пищи играет ключевую роль. Нельзя
зажаривать пищу до сильной румяной корочки даже здоровым людям. - Питание
при гастрите во время обострения будет отличаться от описанного выше. Соблюдайте
рекомендации, которые вам даст врач во время обострения. - С
помощью питания хронический гастрит можно постоянно поддерживать в фазе
ремиссии.
Больше о питании при заболеваниях я рассказываю на тематических вебинарах.