SQLITE NOT INSTALLED
Симптомы дисфункции билиарного тракта
Клинические проявления дисфункциональных расстройств билиарного тракта достаточно широки и могут носить неспецифический характер. Жалобы многосимптомны, как правило, связаны с психосоциальными факторами. Их можно условно разделить на три группы.
Абдоминальные боли
Для гипертонической формы дисфункции желчного пузыря характерны острые приступообразные, колющие, сжимающие кратковременные боли в правом подреберье или вокруг пупка, сопровождающиеся, как правило, тошнотой, отрыжкой или даже рвотой, но без подъема температуры.
Для гипотонической формы характерны ноющие, давящие, тупые боли, приобретающие постоянный характер и связанные с приемом пищи, физической нагрузкой или эмоциональным напряжением. Отмечается горечь во рту, тошнота.
Для спазма сфинктера Одди в сочетании со сниженным тонусом желчного пузыря характерны тупые, ноющие боли в животе. При недостаточности сфинктера Одди, характерны ранние боли после приема жирной пищи, они могут быть и острыми и ноющими, в сочетании с проявлениями диспепсии.
Диспептические расстройства
Наблюдаются тошнота, рвота, отрыжка, изжога, горечь во рту, чувство тяжести в эпигастрии, изменение характера и частоты стула. Все это связано с несвоевременным выделением желчи в двенадцатиперстную кишку и нарушением переваривания жиров, с дуоденогастральным и гастроэзофагальными рефлюксами.
Неврологические и вегетативные нарушения
Головная боль, чувство кома в горле, потливость, сонливость, быстрая утомляемость, кардиалгия, похолодание конечностей, изменение поведения, тревожность, истерия, снижение способности к обучению и работоспособности.
Симптомы острого панкреатита
Симптомы острого панкреатита зависят от того, в какой форме – легкой или тяжелой – протекает заболевание. Панкреатит легкой формы сопровождается умеренной болью и невысоким риском развития осложнений. Тяжелая форма воспаления чревата гибелью тканей поджелудочной железы, что может привести к формированию абсцессов и развитию гнойного панкреатита1.
Основные симптомы острого панкреатита1:
- тошнота и рвота, в рвотных массах иногда присутствует желчь;
- выраженная боль в левом подреберье;
- высокая температура;
- жидкий стул;
- скачки артериального давления;
- вздутие живота, тяжесть;
- появление кровоизлияний в пупочной области.
Острое воспаление протекает с нарушением оттока панкреатического сока. Поджелудочная железа начинает переваривать собственные ткани, что приводит к сильной опоясывающей боли. Боль обычно возникает внезапно, после переедания, употребления жирных продуктов или алкоголя.
При остром панкреатите начало болевого приступа часто сопровождается ростом артериального давления. Но бывает и так, что, повысившись, давление резко падает, пациент бледнеет, у него возникает сильная слабость, проступает холодный пот. Такие симптомы могут говорить о развитии шокового состояния, которое требует безотлагательной врачебной помощи.
Симптомы реактивного панкреатита
Первые симптомы реактивного панкреатита проявляются довольно быстро. Иногда после действия провоцирующего фактора может пройти всего несколько часов — а болезнь уже даст о себе знать. К наиболее характерным признакам реактивного панкреатита относят1:
- боль в верхней части живота, отдающая к ребрам и лопаткам и усиливающаяся после приема пищи;
- повышенное газообразование;
- тошноту, рвоту со следами желчи;
- незначительное повышение температуры тела;
- снижение артериального давления.
При появлении признаков реактивного панкреатита необходимо обратиться к специалисту, чтобы провести профессиональную диагностику и начать лечение на ранней стадии заболевания.
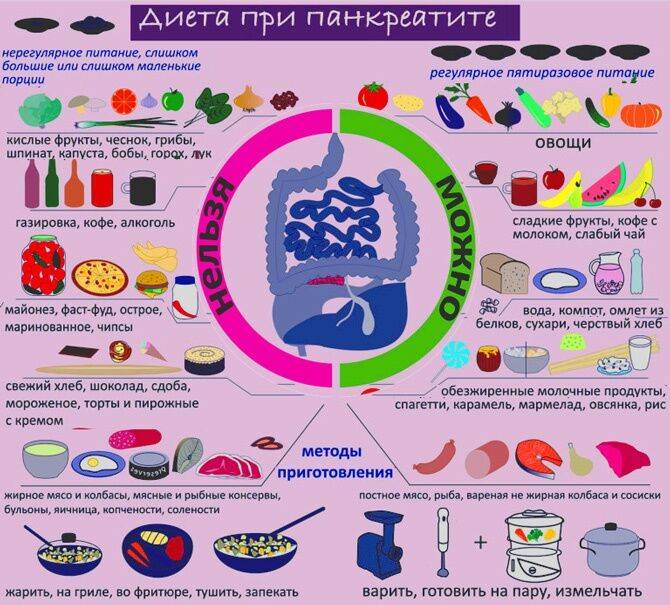
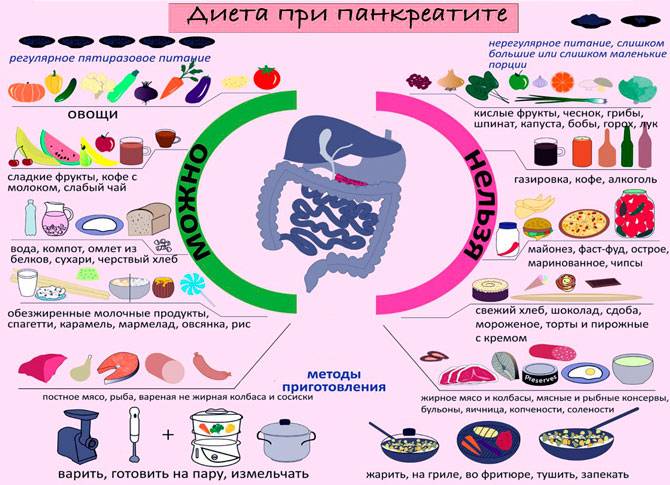
Как построить рацион при панкреатите
Примерное меню при панкреатите обычно включает 3 основных приема пищи (завтрак, обед, ужин), 2 перекуса между ними и кисломолочное питье незадолго до сна.
На завтрак предпочтительно готовить вязкие каши на воде, в период стабильного улучшения для варки использую разведенное молоко. Вначале их перетирают или подают в виде суфле, в последующем достаточно хорошо разварить. Завтрак дополняется бутербродом из суточного подсушенного хлеба с небольшим количеством масла (не более 10 гр. в сутки). Можно съесть кусочек сыра нежирных сортов или нежирной ветчины.
Второй завтрак (перекус) может состоять из творожного или мясного суфле, запеченного яблока с творогом или медом, подслащенного творога, парового или запеченного омлета. Также подается компот или настой шиповника.
Обед состоит из различных супов, второго блюда и напитка. Супы варят на втором бульоне и иногда заправляют небольшим количеством сметаны. Второе блюдо обязательно включает белковое блюдо, которое можно дополнять овощным или крупяным гарниром.
На полдник выбор блюд примерно такой же, как для первого перекуса. Он может состоять также из киселя и галетного печенья, иногда из банана.
Ужин должен быть достаточно легким для переваривания, но с достаточным количеством белка и углеводов. Это могут быть суфле, запеканки, мясо-творожные кнели, мясные рулеты в омлете, отварное мясо/рыба, к ним добавляется гарнир.
На ночь – кефир или другие разрешенные нежирные кисломолочные продукты.
Соблюдение диеты при панкреатите позволяет быстро улучшить и надолго стабилизировать состояние. Ведь лечебный рацион на столе 5п сбалансирован, обеспечивает организм всеми необходимыми питательными веществами, максимально щадит пораженную поджелудочную железу и способствует нормализации ее функции.
При отсутствии погрешностей в питании, панкреатит долго остается компенсированным и не сопровождается дискомфортными симптомами, а дополнительное использование ферментных препаратов позволяет избежать недостаточного переваривания пищи.
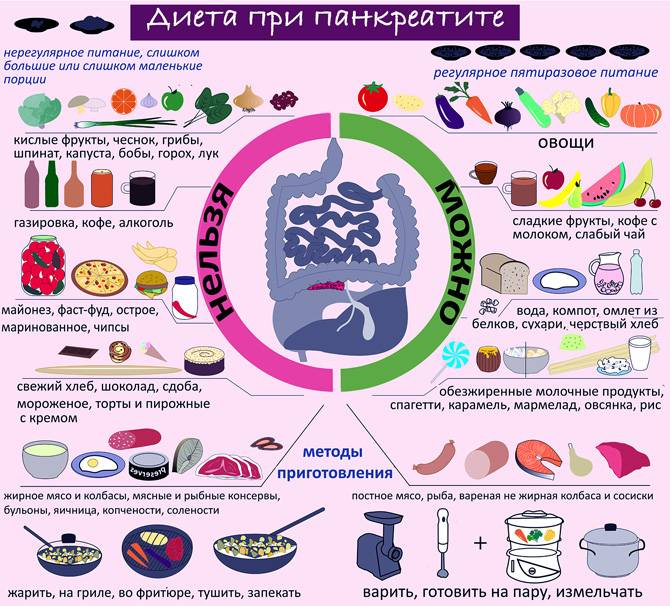
Диета при панкреатите
Всех пациентов волнует вопрос: что едят при панкреатите — воспалении поджелудочной железы?
При хроническом течении заболевания нужно соблюдать очень строгую диету всю жизнь, так как её нарушение может спровоцировать обострение. В периоды ремиссии она немного расширяется, но следить за питанием всё равно придётся постоянно. Питание больного должно включать большое количество фруктов и овощей, следует избегать жирной и пряной пищи в рационе, рекомендуется принимать дополнительные ферменты для облегчения пищеварения, а также следить за уровнем сахара в крови.
Можно ли пить алкоголь?
Длительное и регулярное употребление алкоголя недопустимо. По праздникам можно позволить себе немного выпить. Но стоит исключить холодные и газированные напитки: они особенно вредны. Острое воспаление может вызвать даже небольшое количество шампанского в Новый год.
Народные средства
Большинство трав обладают желчегонным действием, а всё желчегонное противопоказано при панкреатите, поэтому от лечения в домашних условиях лучше отказаться.
Ранняя диагностика заболеваний желудочно-кишечного тракта позволяет своевременно выявить и предотвратить риск развития инфекционных, воспалительных и опухолевых заболеваний желудочно-кишечного тракта, избежать развития осложнений и перехода заболевания в тяжелую форму. Мы заботимся о здоровье своих пациентов и предлагаем воспользоваться нашими программами для профилактики и лечения заболеваний пищеварительной системы. Данные программы можно пройти за 1 визит в клинику.
Записаться на консультацию к гастроэнтерологу в Клинике Наедине можно по телефону в г. Кирове: (8332) 32-7777 или через форму на сайте
Острый панкреатит: лечение и первая помощь
При появлении начальных симптомов болезни необходимо вызвать бригаду скорой помощи. Лечение острого панкреатита проходит исключительно в больничных условиях под постоянным наблюдением специалистов.
В ожидании врачей для облегчения состояния больного можно положить ему на живот холод. Из лекарственных средств можно принять любые спазмолитики – папаверин, но-шпу, смазмалгон и т.п. С момента появления первых симптомов следует прекратить любой приём пищи (в том числе соков) и лечь в постель. Врачи говорят, что никакие медикаменты не лечат панкреатит лучше, чем холод, голод и покой.
Лечение в стационаре проводится с учетом клиники. Применяются спазмолитики, прокинетики, противовоспалительные препараты, антисекреторные, антибактериальные препараты (для профилактики или лечения бактериальных осложнений). Лечение проводится инфузионно(через капельницу). Большое значение имеет диетотерапия (когда пациенту разрешают возобновить прием пищи). Во время еды применяются ферментные препараты.
Что срочно поможет от запора
Существуют различные способы избавления от запора, и выбор подходящего метода должен основываться на причине задержки дефекации.
Один из методов экстренной помощи — клизма. Бывают масляные, солевые клизмы, а на некоторых ресурсах есть рекомендации по введению настоев трав. Однако, если и выбирать такое средство, лучше предпочесть теплую кипяченую воду. Некоторые масла способны ухудшить состояние, а соли действуют раздражающе на слизистые оболочки.
Клизма изменяет нормальную микрофлору кишечника, поэтому прибегать к ней часто ни в коем случае не стоит. Кроме того, регулярные клизмы приведут к ослаблению чувствительности стенок прямой кишки, к ее растяжению каловыми массами.
Делать клизму необходимо лежа на боку. Старайтесь вводить воду аккуратно, избегая резких движений. От этого метода лучше отказаться при проктогенном запоре, когда есть анальные трещины, имеют место обострение геморроя, ректальные кровотечения и пр.
Альтернатива клизме — местные слабительные средства: микроклизмы, ректальные свечи на основе глицерина. Они оказывают местнораздражающее действие и стимулируют быстрое опорожнение кишечника.
В некоторых случаях такие средства способствуют сильному раздражению слизистых, вызывают чувство жжения и дискомфорта в аноректальной области, поэтому лучше проконсультироваться с врачом.
Поговорим, что поможет при сильном запоре, связанном с дисбактериозом кишечника. Врач может назначить комплекс живых пробиотических бактерий для нормализации стула. Этот способ сложно назвать экстренным, поскольку нормализация флоры займет определенное время. А вот в целях профилактики нарушений он подходит отлично.
Для оказания себе быстрой помощи в неосложненной ситуации, при сохранении констипации не более 2−3 дней поможет прием стакана кефира. Выбирайте только свежий продукт, так как вчерашний кефир только усугубит ситуацию.
Изменить консистенцию каловых масс способна обычная чистая вода. По согласованию с врачом также можно использовать минеральную воду. Поскольку запоры часто сопровождаются повышенным газообразованием и вздутием живота, лучше предпочесть минеральную воду без газа.
Употребление чистой воды — эффективный метод в случаях, когда задержка дефекации вызвана заболеваниями желудка, желчного пузыря, печени и пр. Однако минеральная вода бывает разной, и выбор конкретного вида должен осуществляться специалистом. Его рекомендации позволят получить наилучший терапевтический эффект.
Особенности диеты №3 при запорах
Диетическое меню на неделю составлено с учетом соблюдения баланса белков и углеводов в рационе. При этом наблюдается увеличение нормы жиров за счет включения растительных масел. Диета подразумевает употребление 100–120 г жира, 85–100 г белка, 450–500 г углеводов.
Стол №3 не предусматривает обязательного измельчения, перетирания пищи. Допускается употребление отварных и запеченных блюд, а также газированной минеральной воды в умеренном количестве. Можно готовить каши на молоке, разбавленном водой в соотношении 1:1.
Напитки и продукты, температура которых ниже 15 °C, усиливают перистальтику, сокращают выработку желудочного сока. Поэтому при запорах рекомендуется пить охлажденные напитки. Перед завтраком желательно выпивать стакан холодной воды, а на ночь — компот или кефир. Кроме того, чтобы смягчить стул, полезно принимать натощак 1–2 ложки нерафинированного растительного масла. Масло обволакивает кишечник и улучшает продвижение каловых масс.
Соблюдать диету можно длительное время. При таком режиме питания нормализуется частота и консистенция стула. Эта диета показана при запорах, вызванных несбалансированным питанием и малоподвижным образом жизни.
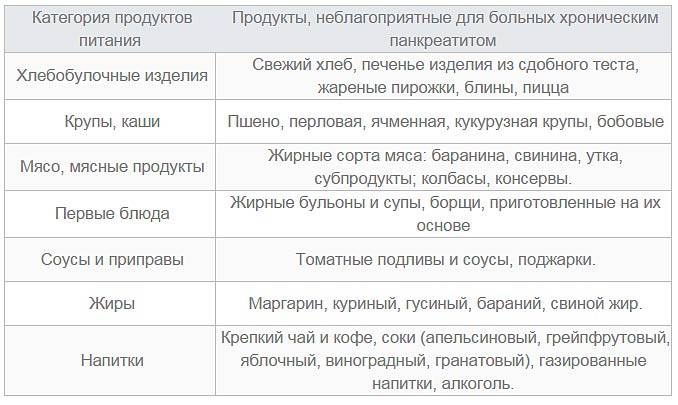
Запрещенные продукты
Как и другие диеты, «Стол №3» предполагает исключение из рациона некоторых продуктов. К ним относятся:
- мучные изделия из дрожжевого и слоеного теста;
- рыба и мясо жирных сортов, крепкие мясные бульоны;
- редька, хрен, чеснок и другие острые овощи;
- пряные соусы, горчица, острый перец;
- крепкий чай, кофе и другие напитки с кофеином;
- консервированные продукты, жареные яйца;
- бобовые, грибы (допускаются грибные бульоны);
- бананы, кизил, черника, орехи;
- напитки с дубильными веществами: кисели, какао, напитки из айвы, черемухи и черники.
Не рекомендуются цельное молоко, копчености, жареная и маринованная пища. Также нужно исключить алкогольные напитки, шоколад, макаронные изделия, бобовые. К запрещенным продуктам относятся рис, манная крупа, сладости с кремом, маргарин. Не нужно употреблять в пищу сложные для переваривания блюда: картофельное пюре, консервы, сваренные вкрутую яйца, слизистые супы.
Зачем соблюдать диету
Лечение и питание при панкреатите – взаимосвязанные понятия. Правильно составленный повседневный рацион позволяет решать ряд важных задач:
- Исключение избыточной нагрузки на воспаленную поджелудочную железу, что обеспечивается дробным питанием и исключением тяжелых для переваривания блюд. При панкреатите это является первостепенной задачей.
- Обеспечение полноценного переваривания базовых нутриентов. Гармонично составленное меню при панкреатите обеспечивает поступление необходимого количества питательных веществ, а адекватное количество потребляемой пищи и сбалансированность блюд способствуют достаточному их перевариванию под действием ферментов поджелудочной железы.
- Предотвращение повторного обострения, ведь рецидив при этом заболевании в подавляющем большинстве случаев связан с погрешностями в питании. Поэтому при хроническом панкреатите диеты желательно придерживаться постоянно.
- Снижение риска развития сахарного диабета. Дело в том, что поджелудочная железа относится не только к пищеварительной системе, но и является эндокринным (гормонально активным) органом. Ее ткани содержат особые образования – островки Лангерганса. В них вырабатывается гормон инсулин, при его недостаточной продукции у человека формируется сахарный диабет. Хроническое или часто повторяющееся воспаление чревато постепенной гибелью функционально активных клеток, в том числе островков Лангерганса. Именно поэтому панкреатит рассматривают как один из основных факторов риска развития сахарного диабета, а погрешности в питании – как важный предрасполагающий фактор.
Диета при панкреатите направлена на создание условий, при которых пищеварение будет максимально полноценным.
Как похудеть: основные правила
- Уменьшите порции блюд. Это самый простой способ снизить количество поступающих в организм калорий. Урезав привычный объем на треть или четверть, вы будете есть меньше, а следовательно худеть.
- Питайтесь дробно. Принимайте пищу 5-6 раз в день через равные промежутки времени небольшими порциями. Пищеварительная система будет работать стабильно, ферменты и желудочный сок регулярно выделяться, пища хорошо перерабатываться, а вас не будет мучить голод даже при сокращенном калораже.
- Исключите фастфуд, джанк-фуд (чипсы, батончики, сухарики и т.п.) и сладкие газированные напитки. В такой пище много сахара, соли, вредной химии, она калорийна, однако ей нельзя насытиться, она лишь разжигает аппетит. После такого перекуса уровень сахара в крови резко повышается, а затем стремительно падает и снова хочется есть.
- Сократите в рационе до минимума количество жирных продуктов (жирное мясо, сыры, колбасные изделия и т.д.), всех сладостей, заправок и соусов. Это значительно сократит дневной калораж, оздоровит рацион в целом, улучшит пищеварение и поможет вывести излишки жидкость из организма. Однако совсем отказываться от любимых продуктов не надо. Кусочек мороженого или ломтик колбасы не помешают похудеть, а вам будет легче смириться с ограничениями.
- Составляйте рацион правильно. На основе злаков (крупы, цельнозерновой и ржаной хлеб), свежих овощей и фруктов, нежирных кисломолочных продуктов (творог, кефир, нежирные сыры) и нежирных белковых продуктов (рыба, морепродукты, птица, кролик). Такое меню будет сбалансированным, обеспечит организм необходимыми белками, жирами, углеводами, витаминами и растительными волокнами, отрегулирует работу пищеварительной системы. Вы будете чувствовать себя комфортно и похудеете без особых усилий. Получая все необходимое, легче держать под контролем свои пристрастия к вредной пище.
- Пейте достаточно жидкости (не менее 1,5-1,8 л в день). И в основном простую воду. Если вы будете регулярно пить между приемами пищи, то меньше съедите. За голод мы часто принимаем жажду. Из напитков отдайте предпочтение зеленому чаю, травяным отварам. Количество черного чая и кофе лучше сократить.
Симптомы хронического панкреатита у взрослых и детей
Хронический панкреатит развивается на фоне длительного воспаления поджелудочной железы, что вызывает боль и снижение функции железы.
Медики выделяют два периода: на начальном этапе симптомы то появляются, то исчезают, а на конечном – беспокоят человека на постоянной основе. Начальный этап может длиться годы и десятилетия, отзываясь болями в верхней части живота, в области сердца и левой части грудной клетки. Как правило, подобные ощущения появляются после обильных застолий, злоупотребления вредной пищей, газированными и спиртосодержащими напитками. Нередко боль сопровождается рвотой и диареей, тошнотой, вздутием живота и общей потерей массы тела.
Длительно текущий хронический панкреатит оборачивается серьезными нарушениями функции поджелудочной железы. Постепенно боли сходят на нет, зато усиливается диспепсия, может появляться желтушность кожных покровов. Развивается экзокринная и эндокринная недостаточность поджелудочной железы.
Наши врачи
Щербенков Игорь Михайлович
Врач — гастроэнтеролог, кандидат медицинских наук
Стаж 22 года
Записаться на прием
Павлова Надежда Михайловна
Врач — гастроэнтеролог, кандидат медицинских наук
Записаться на прием
Демборинский Олег Иванович
Главный врач, врач гастроэнтеролог, кандидат медицинских наук, врач высшей категории
Стаж 29 лет
Записаться на прием
Подистова Елена Анатольевна
Врач — гастроэнтеролог, врач высшей категории
Стаж 31 год
Записаться на прием
Стасева Ирина Вячеславовна
Врач — терапевт, гастроэнтеролог, кандидат медицинских наук
Стаж 20 лет
Записаться на прием
Игнатова Татьяна Михайловна
Врач-гепатолог, гастроэнтеролог, доктор медицинских наук, врач высшей категории
Записаться на прием
Харламенков Евгений Алексеевич
Врач — гастроэнтеролог
Стаж 8 лет
Записаться на прием
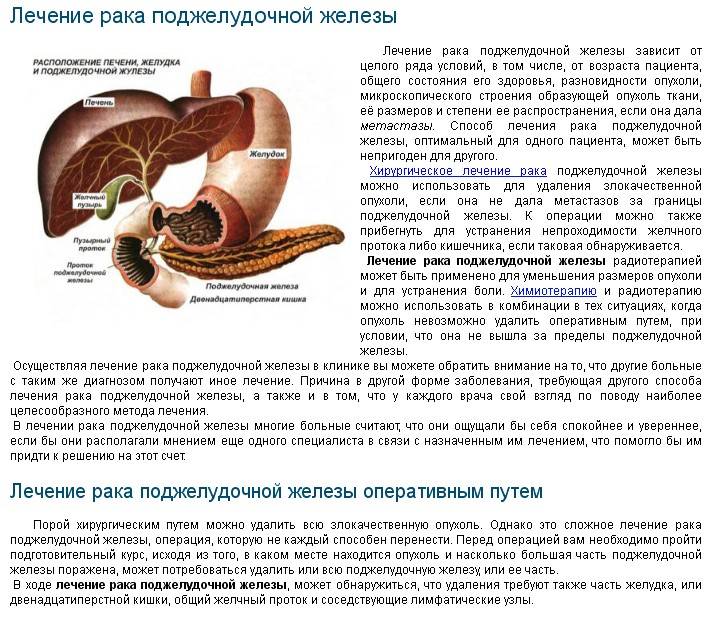
Диагностика и лечение хронического панкреатита
КТ органов брюшной полости
Стоимость: 6 000 руб.
Подробнее
Диагноз панкреатита должен быть заподозрен уже на основании клинической картины (жалоб пациента, данных истории заболевания и осмотра).
Для уточнения диагноза применяются лабораторные методы диагностики (анализы крови – клинический, биохимический, в том числе исследование амилазы в крови и моче, анализы кала), органов брюшной полости, и .
Лечением хронического панкреатита занимается врач-гастроэнтеролог
Важной частью терапии является строгое соблюдение диеты с ограничением жирной, высококалорийной пищи, исключение алкоголя, табакокурения, соблюдение режима питания. В зависимости от клинических проявлений назначаются ферментные препараты, спазмолитики, прокинетики, антисекреторные средства, поливитаминные препараты, пре- и пробиотики
Пациент нуждается в наблюдении врачом-гастроэнтерологом, под контролем которого терапия корректируется, оценивается прогноз.
Наши услуги
| Название услуги | Цена в рублях |
|---|---|
| УЗИ органов брюшной полости (печень, желчный пузырь, поджелудочная железа, селезенка) | 3 800 |
| Панкреатохолангиография | 4 500 |
| МСКТ органов брюшной полости и забрюшинного пространства живота | 6 000 |
- Гепатиты
- Энтерит
Диагноз «Панкреатит»
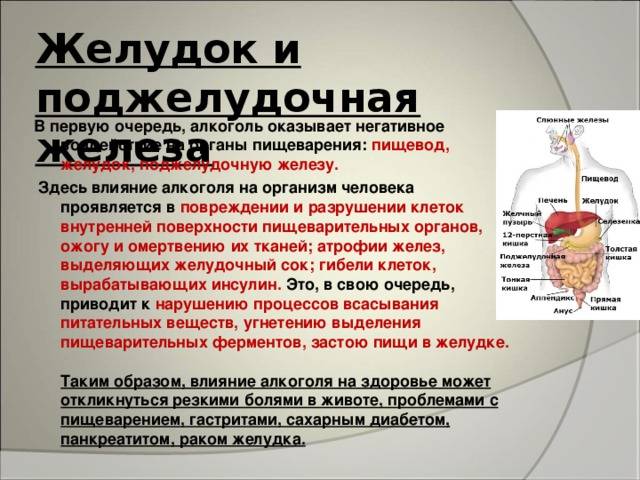
Истинный (первичный) панкреатит — очень редкий диагноз. Его причиной в большинстве случаев является злоупотребление алкоголем. Частый приём спиртного вызывает нарушение моторики в сфинктере Одди, из-за этого в протоках поджелудочной железы образуются белковые пробки, отток ферментов нарушается и возникает давление сока поджелудочной железы на ткани самой железы. Это вызывает болевой синдром и воспаление. Длительный приём большого количества лекарств — также довольно частая причина возникновения панкреатита. Спровоцировать заболевание может и систематическое неправильное питание, алкоголь, частые стрессы и гормональные нарушения.
Чаще встречается вторичный (реактивный) панкреатит, который возникает на фоне нарушений в желудочно-кишечном тракте. Главная причина развития вторичного панкреатита — проблемы с желчным пузырём (например, холецистит — воспаление желчного пузыря, желчнокаменная болезнь, постхолецистэктомический синдром, дискинезия желчных протоков и хронический гастродуоденит). Таким образом, развитие панкреатита является следствием других перенесенных заболеваний желудка и желчного пузыря. У детей заболевание может появиться после перенесённых вирусных инфекций и гриппа. Правда, случается такое довольно редко.
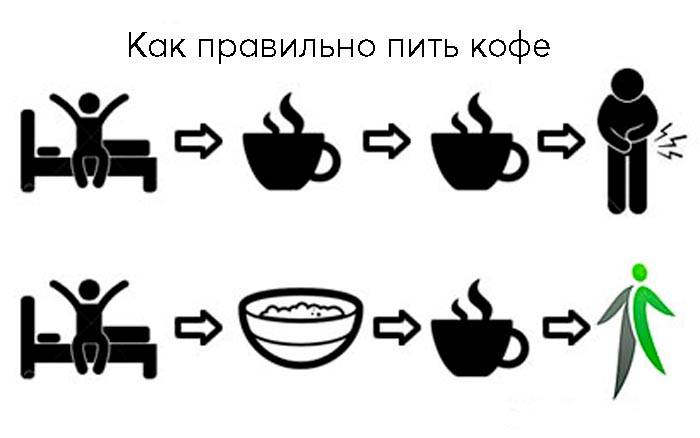
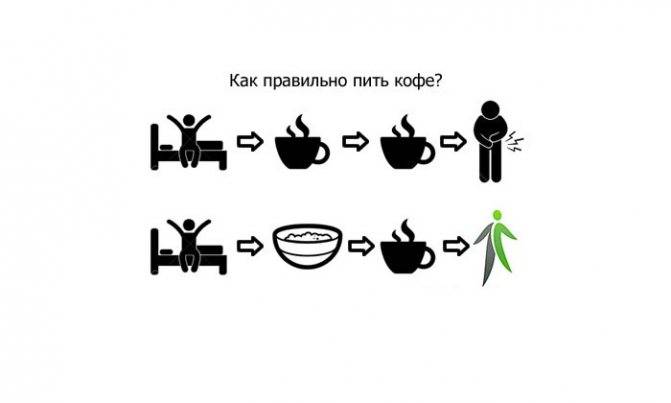
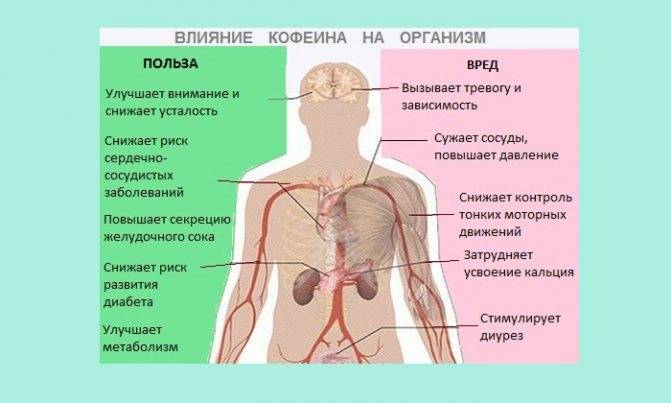
Можно ли кофе при панкреатите
Нельзя пить кофе в период острого и хронического панкреатита. В это время больной должен соблюдать строгую диету, чтобы не ухудшить состояние поджелудочной железы.
Чем этот напиток может быть опасен? В некачественном продукте содержатся хлорогеновые кислоты, которые негативно воздействуют на желудок, поджелудочную железу и печень. Кофеин не только стимулирует работу нервной системы, но и активизирует желудочно-кишечный тракт. Под влиянием этого напитка увеличивается количество желудочного сока.
- Кофе стимулирует аппетит, что приводит к перееданию. Также этот продукт обезвоживает организм и нарушает усвоение ряда микроэлементов и питательных веществ.
- Когда наступает ремиссия, можно выпить немного слабого кофе с молоком.
- Многие считают, что отличным выходом из положения является кофе без кофеина, однако это мнение ошибочно.
- В таком продукте содержится большое количество химических компонентов, которые наносят вред всему организму.
- Ни в коем случае нельзя пить растворимый кофе. Он вреден даже для здорового человека.
Когда у больного наступает ремиссия, он может немного выпить слабый кофе с молоком
Важно следить после этого за своим состоянием. Если оно не ухудшилось, то продукт не оказал негативного влияния
Если же чувствуется дискомфорт, то от кофе следует отказаться.
В острой стадии
Несмотря на споры о пользе и вреде кофе, специалисты сходятся во мнении, что при остром панкреатите употребление его недопустимо, но почему нельзя, понимают не все больные. Нарушение запрета может стать причиной сильных болей, вызвать приступ, ухудшить состояние челвоека.
В хронической стадии
При обострении хронического воспаления поджелудочной железы правила такие же, как и для острого панкреатита. В этот период кофеиносодержащие напитки категорически запрещены.
Для хронического панкреатита правила не такие строгие. Многие продукты разрешают вернуть в рацион. Однако кофеиносодержащие жидкости остаются запрещенными, употребление их опасно, вредно для поджелудочной железы. Даже небольшие порции могут навредить, стать причиной рецидива, вызвать обострение болезни.
При стойкой ремиссии, когда симптомы заболевания окончательно исчезли, доктора иногда разрешают вернуть в рацион сильно разбавленные молоком кофейные напитки. От эспрессо придется отказаться: он слишком крепкий, а латте или капучино можно пить в ограниченных количествах. В сутки допустимо употреблять маленькую чашку напитка. Выбирайте только натуральный кофе, изготовленный из зерен высокого качества. Молоть и варить их лучше дома: это позволит снизить количество кофеина, избежать попадания запрещенных компонентов, сахара в кружку.
ХОЛЕСТАТИЧЕСКАЯ (подпеченочная) ЖЕЛТУХА
Холестатическая желтуха развивается при возникновении препятствия току желчи на любом уровне желчевыводящей системы. Обструктивная или подпеченочная (механическая) желтуха развивается при препятствиях току желчи на уровне внепеченочных желчных протоков (камни холедоха, рак поджелудочной железы, хронический панкреатит, посттравматические сужения холедоха, псевдокисты поджелудочной железы и др.).
70% случаев связаны с камнями в холедохе и раком головки поджелудочной железы. Внутрипеченочный холестаз наиболее часто наблюдается при острых лекарственных гепатитах и первичном циррозе, реже при вирусном, алкогольном гепатите, холангите, циррозе печени, метастазах и др. Желтуха развивается медленно, часто ей предшествует кожный зуд. Он является типичным как для внепеченочного, так и для внутрипеченочного холестаза. Диагностические критерии:
- светлый (непигментированный) стул,
- темно-коричневая моча,
- следы расчесов на коже,
- желтушный глянец ногтей,
- ксантелазмы (отложение холестерина на веках),
- ксантомы (отложение холестерина на ладонных складках и сухожилиях),
- гепатомегалия – увеличение печени.
При закупорке камнем желтуха развивается в течение суток после начала боли, а лихорадка присоединяется в связи с развивающимся холангитом. Кожный зуд встречается не у всех больных. В отличие от опухоли, длительная закупорка камнем редко бывает полной.Диагностика: Лабораторные исследования крови, кала, мочи. Инструментальная диагностика: УЗИ, КТ, МРТ диагностика с контрастированием, Эндоскопическая диагностика.
Как отличить кориандр от кинзы
Кориандр – это кинза, а значит, они ничем друг от друга не отличаются. Первым словом обозначаются семена, а вторым – зеленое растение. Однако следует иметь в виду, что использовать, по сути, одно и то же растение следует по-разному. Это связано не только с отличием химических составов специй, но и разностью вкусов.
Чаще всего кориандр и кинза используются в кулинарии, причем приобрести их можно в обычном супермаркете, только в разных отделах. Первый продается в отделе, где можно найти специи в пакетиках, рядом с черным перцем, тмином и так далее. Кинза же чаще всего лежит на прилавках рядом с зеленью.
Обратите внимание! Некоторые считают, что кориандр – это петрушка из-за внешней похожести, но это совершенно разные по вкусу и химическому составу растения. Замена одного на другое в рецептах может привести к крайне неприятным последствиям – блюдо просто не получится, поскольку не будет обладать нужным вкусом. В азиатских странах описываемая специя добавляется практически в каждое блюдо, придавая ему особенный вкус
В азиатских странах описываемая специя добавляется практически в каждое блюдо, придавая ему особенный вкус.
Важно! Чтобы кориандр создал приятный аромат и вкус, его рекомендуется измельчить. Однако с дозировкой следует быть очень аккуратным, поскольку, если переборщить с объемом, блюдо будет безнадежно испорчено. На Кавказе данную специю добавляют практически в каждый вид соуса: аджику, ткемали, сацибели
Не обходится без нее и приготовление настоящего плова, супа-харчо или моркови «по-корейски»
На Кавказе данную специю добавляют практически в каждый вид соуса: аджику, ткемали, сацибели. Не обходится без нее и приготовление настоящего плова, супа-харчо или моркови «по-корейски».
Помимо вкусовых качеств, имеются и медицинские противопоказания при употреблении кинзы и кориандра:
- Во-первых, специи не рекомендуется употреблять в пищу людям, у которых имеется гастрит или язва желудка. Для них имеющиеся в семенах и зелени кислоты могут привести к обострению заболевания, может даже потребоваться неотложная медицинская помощь;
- Во-вторых, одним из самых распространенных побочных эффектов чрезмерного употребления в пищу описываемых специй является нарушение сна. При этом в разумных пределах данное растение оказывает на организм расслабляющее воздействие, нормализует работу нервной системы. Таким образом, во избежание негативных последствий достаточно просто употреблять растение в меру;
- В-третьих, специя меняет вкус грудного молока, поэтому не рекомендуется применять ее в период грудного вскармливания ребенка и во время беременности, чтобы не вызвать аллергии.
Итак, кориандр и кинза обладают множеством полезных свойств при их разумном применении. Свежее растение обладает большим количеством витаминов и микроэлементов и активно применяется при приготовлении различных блюд. Из семян производят ценное кориандровое масло, которое применяется не только в кулинарии, но и косметологии, поскольку оказывает положительное воздействие на кожу и волосы. Отвечая на вопрос, который многие задают: чем отличается кориандр от кинзы, можно сделать вывод, что ничем. Это одно и то же растение, только кориандром называются семена, а кинзой – стебли с листьями.
Индийская и грузинская кухня не были бы настолько самобытными без кинзы или кориандра — ароматной специи, которая добавляется в традиционные блюда этих народов. Чем отличается кориандр от кинзы, чем полезно это растение, как правильно его применять — рассмотрим подробнее.
Симптомы панкреатита
Обе формы панкреатита сопровождаются болями, расстройствами работы желудка и кишечника, тошнотой и рвотой (это самые характерные симптомы панкреатита). Однако стоит подробнее рассмотреть симптомы острой и хронической формы данного заболевания.
Острый панкреатит
Характеризуется очень сильным болевым синдромом. Терпеть такую боль невозможно, поэтому пациенту сразу вызывают скорую и больного везут в хирургическое отделение. Боли при остром панкреатите пациент испытывает как в верхней части живота, так и во всему обхвату живота (опоясывающие боли). Появляется тошнота, рвота, вздутие живота. Пациент жалуется на болезненность при прощупывании живота. Учащается сердцебиение, давление может понизиться.
Хронический панкреатит
Симптомы хронического панкреатита проявляются перманентно и периодически обостряются после воздействия различных раздражителей. Человек чувствует постоянную тупую боль в эпигастрии и обоих подреберьях, из-за нехватки ферментов для переваривания пищи может возникать понос, вздутие в животе, неустойчивый стул. В периоды обострения панкреатита пациент должен следовать предписаниям своего лечащего врача или обратиться в службу скорой помощи.
Запор при панкреатите
При реактивном воспалении может появиться запор. Но его причина — не само заболевание, а нарушение оттока желчи. Лечить запор нужно, но сначала необходимо исключить первопричину.